APPROFONDIMENTO SU DEPRESSIONE, PSICOSI, E TEORIA DELLO SQUILIBRIO BIOCHIMICO DEL CERVELLO
Nota: questo documento ha scopo divulgativo, ed è frutto di un lavoro di sintesi che ha come base la traduzione – nel n. 2/2012, volume 46, della rivista scientifica Psicoterapia e Scienze Umane (www.psicoterapiaescienzeumane.it), diretta da Paolo Migone – del saggio della Prof.ssa Marcia Angell, già direttrice della più prestigiosa rivista medica del mondo, il New England Journal of Medicine, e attualmente Professoressa alla Harvard Medical School di Boston, dal titolo “L’epidemia di malattie mentali e le illusioni della psichiatria”. Le preoccupazioni espresse in questo documento si applicano a cittadini/pazienti di qualunque età, ma – in considerazione della specifica missione istituzionale del nostro Comitato – assumono particolare rilevanza per i loro riflessi sui minori, in particolare bambini e adeolescenti.[1]
(…) Esaminando la situazione in USA, Paese che per molti versi “detta la tendenza” in tema di salute, è innegabile l’aumento delle persone in trattamento per patologie psichiatriche, più che raddoppiate negli ultimi 20 anni (da 1 americano su 184 a 1 su 76). Ciò che più ci interessa è evidenziare come nei bambini l’incremento sia ancora più impressionante: per essere esatti, una prevalenza di 35 volte maggiore.
Un’estesa indagine su adulti selezionati in modo casuale, sponsorizzata dal National Institute of Mental Health (NIMH) e condotta tra il 2001 e il 2003, ha riscontrato che un incredibile 46% del campione soddisfaceva i criteri stabiliti dalla American Psychiatric Association (APA) per la presenza di almeno un disturbo mentale, in base a quattro ampie categorie, in qualche momento della vita: Disturbi d’Ansia, Disturbi dell’Umore, Disturbi del Controllo degli Impulsi (incluso il noto Disturbo da Deficit Attenzione/Iperattività – ADHD), e Disturbi da Uso di Sostanze (…)
Il trattamento medico di questi disturbi in USA è quasi sempre basato su psicofarmaci: la maggior parte degli psichiatri fa ricorso esclusivamente alla terapia farmacologica e invia i pazienti allo psicologo o allo psicoterapeuta solo se crede che possa essere utile affiancare anche una terapia psicologica.
Il passaggio dalla “cura della parola” ai farmaci come modalità primaria di trattamento coincide, negli ultimi quarant’anni, con la formulazione della teoria secondo cui la malattia mentale è principalmente causata da squilibri chimici del cervello, che possono essere corretti con farmaci specifici.
Questa teoria è stata ampiamente accettata dai media, dal pubblico e dalla professione medica, dopo che nel 1987 la fluoxetina (Prozac) è stata lanciata sul mercato ed è stata largamente pubblicizzata come correttivo di una carenza cerebrale di serotonina. Nei dieci anni successivi è triplicato il numero di persone trattate per depressione, e oggi circa il 10% degli americani sopra i 6 anni di età assume antidepressivi.
L’incremento nell’uso di farmaci per il trattamento delle psicosi ancora più drammatico. La nuova generazione di antipsicotici, come il risperidone (Belivon, Risperdal), l’olanzapina (Zyprexa) e la quetiapina (Seroquel), ha sostituito i farmaci anti-colesterolo come classe di medicine più vendute negli USA.
La domanda posta dagli specialisti è quanto mai centrata: stiamo forse imparando a riconoscere e diagnosticare disturbi mentali che sono sempre esistiti oppure stiamo invece semplicemente ampliando i criteri per la patologia mentale, al punto che quasi tutti risultano ammalati?
Gli autori dei tre libri citati nella recensione dalla quale abbiamo tratto questo articolo, e richiamati nella bibliografia finale allo stesso, sono arrivati a porsi queste domande partendo da contesti diversi: Irving Kirsch è uno psicologo dell’University of Hull in Inghilterra, Robert Whitaker un giornalista investigativo, già autore di una storia del trattamento delle malattie mentali dal titolo Mad in America (2001), e Daniel Carlat è uno psichiatra che esercita in un sobborgo di Boston e che tiene una newsletter e un blog sulla professione (…).
Secondo il resoconto di Whitaker, la teoria dello squilibrio biochimico cerebrale si è affermata subito dopo l’introduzione dei primi psicofarmaci negli anni 1950. Il primo è stato la clorpromazina (Largactil, Prozin) che è stata lanciata nel 1954 come “tranquillante maggiore” e ha subito trovato ampio uso negli ospedali psichiatrici per calmare i pazienti psicotici, soprattutto gli schizofrenici. La clorpromazina è stata seguita l’anno successivo dal meprobamato (Quanil), venduto come “tranquillante minore” per il trattamento dell’ansia nei pazienti ambulatoriali. E nel 1957 è stata lanciata sul mercato la iproniazide come “energetizzante psichico” per il trattamento della depressione.
Nell’arco di soli tre anni, si sono resi disponibili farmaci per trattare quelle che allora erano considerate le tre principali categorie psicopatologiche: la psicosi, l’ansia e la depressione. Questi farmaci, tuttavia, non erano stati inizialmente sviluppati per trattare le malattie psichiche. Erano stati derivati da farmaci per curare le infezioni, e solo in modo fortuito si era scoperto che avevano il potere di modificare lo stato mentale. In principio, nessuno aveva la minima idea di come funzionassero: semplicemente attenuavano i sintomi psicologici disturbanti. Nel decennio successivo, tuttavia, i ricercatori scoprirono che questi farmaci, e i nuovi psicofarmaci che subito li seguirono, influenzavano i livelli di certe sostanze chimiche presenti nel cervello.
Qualche breve ragguaglio contestuale, necessariamente molto semplificato, si rende necessario: il cervello contiene miliardi di cellule nervose, chiamate neuroni, disposte in reti di enorme complessità e in costante e reciproca comunicazione. Un neurone possiede estensioni filamentose multiple (i dendriti), che usa per inviare e ricevere i segnali dagli altri neuroni. Affinché un neurone comunichi con un altro neurone, il segnale deve essere trasmesso entro il minuscolo spazio che li separa, chiamato sinapsi. A tale scopo, il neurone inviante rilascia nella sinapsi una sostanza chimica, chiamata neurotrasmettitore. Il neurotrasmettitore attraversa la sinapsi e si lega ai recettori del secondo neurone, attivando o inibendo così la cellula ricevente. Infine il neurotrasmettitore viene riassorbito dal primo neurone o in alternativa metabolizzato dagli enzimi, in modo da ripristinare lo status quo ante. Vi sono eccezioni e variazioni, ma questo è comunemente il modo con cui i neuroni comunicano tra loro.
Quando si è scoperto che i farmaci psicoattivi agivano sui livelli dei neurotrasmettitori cerebrali è sorta la teoria secondo cui la causa della malattia mentale era un’anomalia della concentrazione cerebrale di queste sostanze chimiche, che verrebbe specificamente controbilanciata dal farmaco adeguato.
Per fare un esempio, dato che si era visto che la clorpromazina riduceva i livelli cerebrali di dopamina, si ipotizzò che le psicosi come la schizofrenia fossero causate da un eccesso di dopamina. O, come si vide successivamente, dato che alcuni antidepressivi aumentavano i livelli del neurotrasmettitore serotonina, si postulò che la depressione fosse causata da una carenza di serotonina. Questo tipo di antidepressivi, come la fluoxetina o il citalopram, vengono chiamati “inibitori selettivi della ricaptazione della serotonina”, Selective Serotonin Reuptake Inhibitors (SSRI) in quando impediscono il riassorbimento della serotonina da parte dei neuroni che la rilasciano, di modo che nelle sinapsi ne resta una quantità maggiore in grado di attivare altri neuroni.
Di fatto, invece di creare un farmaco per trattare un’anomalia, stata ipotizzata un’anomalia che si adeguasse a un farmaco. Questo è stato un enorme salto logico, come sottolineano tutti e tre gli autori citati.
Era infatti possibilissimo che i farmaci che influenzavano il livello dei neurotrasmettitori fossero in grado di alleviare i sintomi senza che i neurotrasmettitori avessero nulla a che fare con la malattia (ed era anche possibile che alleviassero i sintomi attraverso una modalità di azione completamente diversa): seguendo la stessa logica, si potrebbe dire che la causa di tutte le condizioni dolorose per un essere umano sia una carenza di oppioidi, dato che gli analgesici narcotici attivano i recettori oppioidi del cervello. Oppure in modo analogo si potrebbe dire che la febbre è causata da una carenza di aspirina… (…)
Il problema principale di questa teoria è il fatto che – come documentato dai tre autori – il fallimento degli scienziati nel trovare prove solide a suo sostegno è eclatante.
Ecco cosa dice Whitaker: “Prima del trattamento, i pazienti con diagnosi di schizofrenia, depressione e altri disturbi psichiatrici non soffrono di alcun “squilibrio chimico” noto. Tuttavia, una volta che una persona inizia un trattamento farmacologico, che in un modo o nell’altro altera il normale meccanismo della trasmissione nervosa, il suo cervello inizia a funzionare in modo anomalo”. Carlat parla della teoria dello squilibrio chimico come di un “mito” (che definisce “conveniente” perché destigmatizza la malattia mentale), e Kirsch, il cui libro è incentrato sulla depressione, riassume la cosa in questo modo: “Sembra ormai indiscutibile che la tradizionale descrizione della depressione in termini di squilibrio chimico del cervello è semplicemente sbagliata. Gli psicofarmaci funzionano? Dopo tutto, a prescindere dalla teoria, questa è la questione pratica”.
Nel suo libro, I farmaci antidepressivi: il crollo di un mito (pubblicato in Italia nel 2012 dall’editore Tecniche Nuove), il Prof. Kirsch descrive la sua ricerca scientifica, durata quindici anni, che tenta di rispondere a questa domanda riguardo agli antidepressiv [2]. Quando nel 1995 aveva iniziato a occuparsi dell’argomento, il suo principale interesse erano gli effetti del placebo. Per studiarli, Kirsch aveva esaminato 38 studi clinici randomizzati controllati (randomized controlled trial [RCT]) che erano stati pubblicati in letteratura, i quali avevano paragonato al placebo diversi trattamenti per la depressione o avevano confrontato la psicoterapia con l’assenza di trattamento. Durante il lasso di tempo di durata degli studi, i pazienti avevano mostrato tendenzialmente un qualche miglioramento anche senza trattamento.
Attinse quindi i dati dalla Food and Drug Administration (FDA) invece che dalla letteratura pubblicata. Quando le case farmaceutiche vogliono far approvare dalla FDA un nuovo farmaco da lanciare sul mercato, devono presentare a questa agenzia governativa tutti i trial clinici da esse sponsorizzati. I trial sono di solito al doppio cieco e con un gruppo controllato dal placebo, vale a dire i pazienti che partecipano vengono assegnati in modo casuale al gruppo che assume il farmaco e a quello che assume il placebo, e né loro né i loro medici sanno a quale dei due. Ai pazienti viene soltanto detto che gli verrà dato un farmaco attivo oppure un placebo e che potranno avvertire degli effetti collaterali, che gli vengono sommariamente descritti. Se due trial mostrano che il farmaco è più efficace del placebo, generalmente il farmaco viene approvato (…). Tuttavia le aziende possono sponsorizzare quanti trial vogliono, la maggior parte dei quali può anche essere negativa. Per ovvie ragioni, le case farmaceutiche si assicurano che i loro studi con esito positivo vengano pubblicati sulle riviste specializzate e che i medici ne vengano a conoscenza, mentre spesso quelli negativi languono nascosti negli archivi della FDA, che li considera proprietà intellettuale e pertanto riservati. Questa pratica introduce forti elementi di distorsione nella letteratura, nella formazione medica e nelle decisioni sul trattamento.
Kirsch e collaboratori hanno fatto ricorso al Freedom of Information Act per ottenere i protocolli FDA di tutti i trial controllati dal placebo, tanto quelli positivi quanto quelli negativi, presentati per l’approvazione iniziale dei sei antidepressivi a più largo uso approvati tra il 1987 e il 1999 (fluoxetina, paroxetina, sertralina, citalopram, nefazodone, venlafaxina) (…).
In tutto, gli RCT eseguiti sui sei farmaci erano 42 e la maggior parte era negativa. Complessivamente il placebo ha dimostrato un’efficacia equivalente agli antidepressivi nell’82% dei casi, misurata con la Scala di Hamilton per la Depressione (HAMD), uno strumento di misurazione dei sintomi della depressione ampiamente in uso.
La differenza media tra farmaco e placebo era solo di 1.8 punti alla HAM-D, una differenza che, benché statisticamente significativa, sul piano clinico è irrilevante. I risultati erano molto simili per tutti i sei farmaci: erano tutti ugualmente trascurabili.
Però dato che gli studi positivi erano stati ampiamente pubblicizzati mentre quelli negativi erano rimasti nascosti, il pubblico e i medici erano arrivati a credere che questi farmaci fossero degli antidepressivi molto efficaci.
Kirsch è rimasto colpito anche da un altro risultato inatteso. Nello studio precedente e in lavori di altri aveva osservato che anche il trattamento con farmaci non considerati antidepressivi – come ormoni tiroidei sintetici, oppioidi, sedativi, stimolanti o rimedi a base di erbe – era altrettanto efficace di quello con antidepressivi nell’alleviare i sintomi della depressione. Kirsch scrive: “Quando vengono somministrati in sostituzione degli antidepressivi, i farmaci che aumentano, riducono o non hanno alcun effetto sulla serotonina alleviano tutti la depressione più o meno nella stessa misura” (…).
Ciò che tutti questi farmaci “efficaci” avevano in comune era che possedevano effetti collaterali, della cui comparsa i soggetti delle ricerche erano stati informati.
Di fronte all’evidenza che quasi tutte le pillole con effetti collaterali erano lievemente più efficaci nel trattare la depressione rispetto a un placebo inerte, Kirsch ha ipotizzato che l’insorgere di effetti collaterali nelle persone che assumevano i farmaci avesse permesso loro di indovinare, correttamente, che stavano seguendo un trattamento attivo – cosa che ha trovato riscontri nelle interviste coi medici e i pazienti – e che ciò li avesse resi più inclini a riferire un miglioramento.
L’autore suggerisce che la ragione per cui gli antidepressivi sembrano funzionare meglio nell’alleviare la depressione grave rispetto a quella meno grave è che probabilmente i pazienti con una sintomatologia più importante ricevono dosi superiori e pertanto sperimentano maggiori effetti collaterali.
Per esplorare meglio la questione della possibile influenza degli effetti collaterali sulle reazioni dei soggetti, Kirsch ha preso in considerazione alcuni studi che impiegavano placebo “attivi” al posto di placebo inerti. Per placebo attivo si intende una sostanza che produce di per sé effetti collaterali, per esempio l’atropina – una sostanza che blocca selettivamente l’azione di determinati tipi di vie nervose. Benché non sia un antidepressivo, l’atropina provoca, tra le altre cose, una notevole secchezza in bocca. Negli RCT che hanno utilizzato l’atropina come placebo, non è emersa alcuna differenza tra l’antidepressivo e il placebo attivo. Tutti i soggetti avevano avuto effetti collaterali di qualche tipo e tutti hanno riferito lo stesso livello di miglioramento. Nel suo articolo “Effetto placebo nel trattamento della depressione e dell’ansia”, pubblicato su Frontiers in Psychiatry 2019, Kirsch critica l’idea che l’abbinamento della psicoterapia con un antidepressivo possa essere più efficace delle rispettive modalità separate (terapie non farmacologiche versus terapie farmacologiche) in termini di percentuali di ricaduta, pubblicando il grafico di uno studio che ha confrontato i tassi di recidiva a 6 mesi per pazienti che erano stati trattati con un antidepressivo triciclico (imipramina), terapia cognitivo comportamentale (CBT) o i due combinati, dimostrando la superiorità indiscussa della sola terapia Cognitivo comportamentale (la quale – tra l’altro – non espone al rischio di effetti avversi tipici del farmaco):
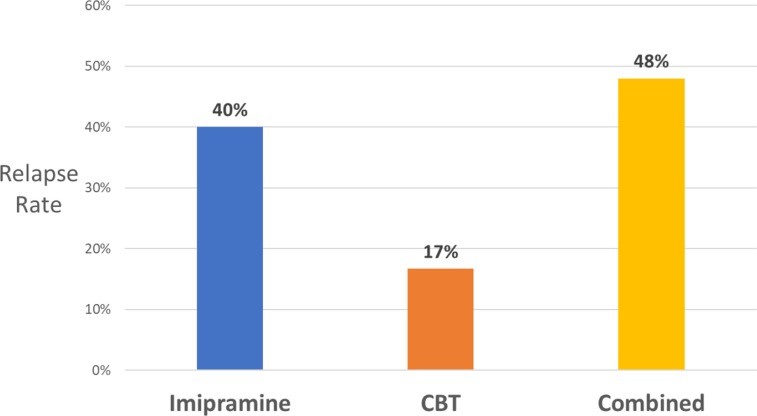
Kirsch è un fedele sostenitore del metodo scientifico e pertanto la sua voce introduce una gradita obiettività in un ambito spesso pervaso da aneddoti, emozioni e, come vedremo, interessi di parte (…).
(…) Il secondo autore, Whitaker, si chiede qual è il meccanismo d’azione dei farmaci psicoattivi. La risposta, secondo lui, è da ricercarsi nei loro effetti sui neurotrasmettitori. È ben noto che i farmaci psicoattivi interferiscono col funzionamento dei neurotrasmettitori, anche se questa non era primariamente la causa della malattia. Whitaker descrive un processo di effetti a catena. Quando, per esempio, un antidepressivo SSRI come il citalopram aumenta il livello sinaptico della serotonina, esso induce azioni “compensatorie” attraverso un meccanismo di feedback negativo. In risposta ad alti livelli di serotonina, i neuroni che la secernono (neuroni presinaptici) ne rilasciano una minor quantità, e i neuroni postsinaptici si desensibilizzano ad essa.
In pratica il cervello cerca di annullare gli effetti del farmaco. Lo stesso vale, ma in senso inverso, per i farmaci che bloccano i neurotrasmettitori. Per esempio, la maggior parte degli antipsicotici blocca la dopamina, ma i neuroni presinaptici compensano questa azione rilasciandone una quantità maggiore e i neuroni postsinaptici la assorbono più avidamente. (…)
Con l’uso prolungato di psicofarmaci si arriva, con le parole di Steve Hyman – ex direttore dell’NIMH e fino a poco tempo fa rettore della Harvard University – ad alterazioni sostanziali e durature della funzione neuronale. Nella citazione di Whitaker, il cervello – scrive Hyman – inizia a funzionare in un modo che risulta quantitativamente e qualitativamente diverso dalla condizione normale.
Dopo diverse settimane di assunzione di psicofarmaci, gli sforzi di compensazione del cervello iniziano a perdere efficacia e compaiono effetti collaterali (documentati in letteratura scientifica da lievi a gravi, ndr) che riflettono il meccanismo di azione del farmaco. Per esempio, gli SSRI possono provocare episodi maniacali a causa di un eccesso di serotonina. Gli antipsicotici possono indurre effetti collaterali che assomigliano ai sintomi del morbo di Parkinson a causa della deplezione di dopamina (che è carente anche nel morbo di Parkinson). Man mano che insorgono, gli effetti collaterali vengono spesso trattati con altri farmaci, e molti pazienti finiscono per assumere un cocktail di psicofarmaci prescritto per un “cocktail di diagnosi” (…).
Gli episodi maniacali indotti dagli antidepressivi possono portare a una nuova diagnosi di “Disturbo Bipolare” e a un trattamento con uno “stabilizzatore dell’umore”, come il sodio valproato (Depakin), che è un anticonvulsivante, integrato da uno degli antipsicotici più recenti. E via di seguito.
Alcuni pazienti assumono fino a sei psicofarmaci al giorno. Nancy Andreasen – una ricercatrice molto rispettata, che ha anche diretto l’American Journal of Psychiatry – e i suoi collaboratori (Ho et al., 2011) hanno portato prove a sostegno di un’associazione tra l’impiego di antipsicotici e una contrazione del cervello, e di una correlazione diretta tra questo effetto e la dose e la durata del trattamento. Come ha spiegato la Andreasen (2008) al New York Times, la corteccia prefrontale non riceve gli input di cui ha bisogno e viene neutralizzata dai farmaci. Ciò riduce i sintomi psicotici, ma provoca anche una progressiva atrofizzazione della corteccia prefrontale.
Smettere di assumere psicofarmaci è estremamente difficile, secondo Whitaker, perché quando il farmaco viene sospeso i meccanismi di compensazione non vengono controbilanciati. I sintomi prodotti dalla sospensione degli psicofarmaci vengono spesso confusi con una recidiva del disturbo originario, il che può indurre lo psichiatra a ripristinare il trattamento farmacologico, magari a dosi superiori (…).
Proseguendo nella sua riflessione, la Angell si chiede: se gli psicofarmaci sono inutili, come ritiene Kirsch riferendosi agli antidepressivi, o addirittura nocivi, come pensa Whitaker, perché vengono prescritti così ampiamente dagli psichiatri e considerati dalla gente e dalla professione medica alla stregua di rimedi miracolosi?
Uno dei più importanti esponenti della moderna psichiatria, Leon Eisenberg (1986), professore alla Johns Hopkins e alla Harvard Medical School e tra i primi a studiare gli effetti degli stimolanti sul Disturbo da Deficit Attenzione/Iperattività (ADHD) nei bambini, afferma che alla fine del XX secolo la psichiatria americana passata da uno stato di “assenza di cervello” a uno stato di “assenza di mente”. Con questo intendeva dire che prima che fossero introdotti gli psicofarmaci la professione psichiatrica nutriva scarso interesse per i neurotrasmettitori o qualsiasi altra cosa che riguardasse il cervello fisico. Sottoscriveva infatti la visione freudiana secondo cui la malattia mentale è radicata in conflitti inconsci, di solito risalenti all’infanzia, che influenzano la mente come se fosse separata del cervello.
Tuttavia, con l’introduzione degli psicofarmaci negli anni 1950 e con la loro impennata negli anni 1980, l’attenzione si è spostata sul cervello. Gli psichiatri hanno cominciato a definirsi “psicofarmacologi” e a essere sempre meno interessati a esplorare le storie di vita dei loro pazienti. La loro preoccupazione principale era eliminare o ridurre i sintomi trattando i pazienti con farmaci che alteravano le funzioni cerebrali. Eisenberg, che era uno dei primi sostenitori di questo modello biologico della malattia mentale, negli ultimi anni è diventato invece un aperto critico di ciò che considerava l’uso indiscriminato di psicofarmaci.
All’epoca dell’introduzione degli psicofarmaci vi fu un breve periodo di ottimismo all’interno della categoria psichiatrica, ma già negli anni 1970 l’ottimismo aveva lasciato il posto a una sensazione di minaccia. Cominciavano a manifestarsi effetti collaterali gravi e stava prendendo piede il movimento antipsichiatrico, come esemplificato, ad esempio, dagli scritti di Thomas Szasz[3] e dal film di Miloš Forman del 1975 Qualcuno volò sul nido del cuculo. Si faceva inoltre sentire la crescente concorrenza da parte degli psicologi e degli operatori sociali. Gli psichiatri erano anche afflitti da divisioni interne: alcuni avevano abbracciato il nuovo modello biologico, altri restavano fedeli al modello freudiano e alcuni consideravano la malattia mentale come una risposta fondamentalmente sana a un mondo malato. In più, all’interno della professione medica allargata, gli psichiatri venivano considerati, per così dire, come i parenti poveri; persino coi loro nuovi farmaci, erano ritenuti meno scientifici degli altri specialisti e i loro guadagni erano in genere inferiori.
Alla fine degli anni 1970, la professione psichiatrica reagì, e con forza. Come ci racconta Robert Whitaker in Indagine su un’epidemia, nel 1977 il direttore medico della American Psychiatric Association (APA), Melvin Sabshin, dichiarò che deve essere fortemente supportato lo sforzo vigoroso per rimedicalizzare la psichiatria, e per realizzarlo lanciò un’ampia campagna mediatica e di pubbliche relazioni. La psichiatria possedeva un’arma potente che mancava ai suoi concorrenti. Dato che gli psichiatri devono possedere la qualifica di M.D. (Medical Doctor), essi hanno la facoltà legale di prescrivere farmaci. Aderendo completamente al modello biologico della malattia mentale e all’uso degli psicofarmaci per curarla, la psichiatria fu in grado di relegare gli altri professionisti della salute mentale in una posizione ancillare e di attestarsi inoltre come disciplina scientifica, al fianco delle altre specialità mediche. E, fatto ancora più importante, enfatizzando il trattamento farmacologico la psichiatria divenne la prediletta dell’industria farmaceutica, che non tardò a far sentire la propria gratitudine.
Questi sforzi per elevare lo status della psichiatria furono compiuti in modo deliberato. L’APA stava allora lavorando al DSM-III, la terza edizione del DSM, che forniva criteri diagnostici per tutti i disturbi mentali. Il presidente dell’APA aveva nominato Robert Spitzer, un professore di psichiatria della Columbia University molto stimato, a guidare la task force che doveva supervisionare il progetto. Il DSM-I e il DSM-II, pubblicati rispettivamente nel 1952 e nel 1968, riflettevano una visione psicodinamica della psicopatologia ed erano poco noti al di fuori dell’ambito professionale.
Spitzer si ripropose di fare del DSM-III qualcosa di completamente diverso. Promise che sarebbe stata una difesa del modello medico applicato ai problemi psichiatrici, e nel 1977 il presidente dell’APA, Jack Weinberg, disse che avrebbe chiarito a chiunque avesse nutrito dubbi in proposito che consideriamo la psichiatria come una specialità della medicina.
Quando nel 1980 venne pubblicato il DSM-III di Spitzer, conteneva 265 diagnosi (nel DSM-II erano 182) e trovò impiego quasi universale, non soltanto da parte degli psichiatri, ma anche di agenzie assicurative, ospedali, tribunali, prigioni, scuole, istituti di ricerca, agenzie governative e tra il resto dei medici. Il suo obiettivo era portare coerenza (di solito chiamata “attendibilità”) alle diagnosi psichiatriche, vale a dire assicurare che due psichiatri che visitavano lo stesso paziente avrebbero fatto la medesima diagnosi (…).
A tal fine, ciascuna diagnosi era definita in base a un elenco di sintomi con relative soglie numeriche. Per esempio, se una persona soddisfaceva almeno cinque di nove sintomi specifici, aveva una diagnosi piena di Episodio Depressivo Maggiore, entro la categoria sovraordinata dei “Disturbi dell’Umore”. Ma vi era anche un altro obiettivo: giustificare l’uso degli psicofarmaci. Il presidente dell’APA, Carol Bernstein (2011), lo ha riconosciuto apertamente: “Negli anni 1970 si è reso necessario – ha scritto – facilitare l’accordo diagnostico tra clinici, ricercatori e autorità di regolamentazione, data la necessità di trovare corrispondenze tra i pazienti e i trattamenti farmacologici che si andavano sviluppando”.
Il DSM-III era quasi certamente più “attendibile” delle versioni precedenti, ma l’attendibilità non coincide con la validità[4]. Il problema del DSM è che, in tutte le sue versioni, non fa che riflettere le opinioni dei suoi estensori, e nel caso del DSM-III soprattutto dello stesso Spitzer, che è stato giustamente definito uno degli psichiatri più influenti del XX secolo (la storia del DSM è raccontata in un istruttivo libro di Christopher Lane [2007] – il cui titolo, tradotto, è: “Timidezza: come un comportamento normale divenne una malattia” – il quale ha avuto accesso all’archivio di lettere, trascrizioni e appunti non pubblicati dell’American Psychiatric Association e ha anche intervistato Robert Spitzer; il suo libro è stato recensito sulla New York Review of Books da Frederick Crews il 6 dicembre 2007). Spitzer avrebbe “preso tutti quelli con cui si sentiva a suo agio” per lavorare con lui nella task force di 15 membri, e ci sarebbero state lamentele per le poche riunioni da lui indette e perché in generale avrebbe guidato il processo in modo approssimativo e autoritario. In un’intervista del 1989 Spitzer ha affermato: “Sono riuscito a spuntarla solo con le lusinghe e l’adulazione”.
George Vaillant, professore di psichiatria alla Harvard Medical School, in un articolo del 1984 dal titolo “Gli svantaggi del DSM-III superano i vantaggi”[5] ha affermato che “il DSM-III è una serie ardita di scelte basate su congetture, preferenze, pregiudizi e speranze”.
Non solo il DSM divenne la bibbia della psichiatria, ma come la Bibbia vera e propria sembra il frutto di una sorta di rivelazione. Nell’opera non vengono citati studi scientifici che supportano le sue prese di posizione. Questa omissione è davvero sorprendente in quanto in tutte le pubblicazioni mediche, che siano articoli o libri, si presume che le affermazioni di fatto siano avvalorate da citazioni di studi scientifici pubblicati (ci sono quattro distinti volumi di “fonti documentali” [Sourcebooks] per l’attuale versione del DSM che spiegano le ragioni di alcune scelte, insieme ad altri riferimenti, ma non è la stessa cosa che avere riferimenti specifici). Può essere molto interessante che un gruppo di esperti si riunisca per dare la propria opinione, ma a meno che questa opinione non sia rinforzata da evidenze empiriche essa non giustifica l’eccezionale deferenza tributata al DSM.
Il DSM-III è stato soppiantato dal DSM-III-R nel 1987, dal DSM-IV nel 1994, dal DSM-IV-TR (Text Revision) nel 2000, che contiene 365 diagnosi, e infine dal DSM-5 nel 2013: “A ogni successiva versione – scrive Daniel Carlat nel suo avvincente libro – il numero di categorie diagnostiche si è moltiplicato e il volume è diventato più grosso e più costoso. Ogni versione è diventata un best seller per l’APA, e ora il DSM è una delle maggiori fonti di introiti dell’associazione. Il DSM-IV ha venduto oltre un milione di copie. Quando la psichiatria si è trasformata in una specialità a uso intensivo di farmaci, l’industria farmaceutica ha rapidamente compreso i vantaggi di formare un’alleanza con la professione psichiatrica. Le case farmaceutiche hanno iniziato a colmare gli psichiatri di ogni sorta di attenzioni e di doni, a livello sia individuale sia collettivo, direttamente e indirettamente. Hanno sommerso gli psichiatri di regali e campioni gratuiti, li hanno assunti come consulenti e relatori, hanno pagato loro i pasti, l’ingresso ai convegni e li hanno riforniti di materiale “educativo”. Quando gli stati del Minnesota e del Vermont hanno adottato le sunshine laws (le leggi per la trasparenza) che esigevano che le case farmaceutiche rendicontassero tutti i loro contributi economici ai medici, ci si accorse che gli psichiatri erano quelli che ricevevano più denaro di qualsiasi altra branca della medicina. L’industria farmaceutica sovvenzionava anche i congressi dell’APA e altri convegni psichiatrici. Circa un quinto dei finanziamenti dell’APA proviene oggi dalle case farmaceutiche. Le case farmaceutiche sono particolarmente desiderose di avocare a sé gli psichiatri che lavorano in cliniche universitarie prestigiose. Chiamati dall’industria key opinion leaders (KOL) (leader d’opinione chiave, N.d.R.), essi sono gli individui che con l’insegnamento e i loro scritti influenzano il modo in cui la malattia mentale viene diagnosticata e curata. Pubblicano inoltre la maggior parte delle ricerche cliniche sui farmaci e, cosa più importante, determinano in ampia misura i contenuti del DSM. In un certo senso, sono la miglior “forza vendita” che l’industria farmaceutica potrebbe avere e valgono ogni centesimo speso per loro. Dei 170 psichiatri che hanno contribuito al DSM-IV-TR, quasi tutti considerabili dei KOL, il 95% aveva legami finanziari con le case farmaceutiche, inclusi quelli che hanno collaborato alle sezioni dei Disturbi dell’Umore e della Schizofrenia (vedi Cosgrove et al., 2006)”.
L’industria farmaceutica supporta economicamente anche altri specialisti e società professionali, ma Carlat si chiede: “Perché gli psichiatri sono costantemente in testa alle altre specialità quando si tratta di prendere soldi dalle case farmaceutiche?” La sua risposta: “Le nostre diagnosi sono soggettive e ampliabili e abbiamo pochi motivi razionali per scegliere un trattamento piuttosto che un altro. A differenza delle patologie trattate dalla maggior parte delle altre branche della medicina, per la diagnosi psicopatologica non esistono segni o testi obiettivi – non vi sono dati di laboratorio o esiti di risonanza magnetica – e i confini tra normale e patologico sono spesso sfumati. Ciò permette di ampliare i confini diagnostici o addirittura di creare nuove diagnosi in un modo che sarebbe impossibile, per esempio, in un settore come la cardiologia. E le case farmaceutiche hanno tutto l’interesse a spingere gli psichiatri a fare proprio questo”.
Oltre al denaro speso direttamente a beneficio della professione psichiatrica, le case farmaceutiche sostengono ampiamente molti gruppi e organizzazioni educative e di sostegno ai pazienti psichiatrici[6]. Queste ultime nascono con lo scopo dichiarato di contribuire ad aumentare la consapevolezza dell’opinione pubblica sui disturbi psichiatrici, ma hanno anche l’effetto di promuovere l’uso degli psicofarmaci e spingere gli assicuratori a garantirne la copertura (…).
Come la maggioranza degli psichiatri, anche Carlat tratta i suoi pazienti esclusivamente con i farmaci e non con la psicoterapia, ed è franco sui vantaggi di questa scelta: se vede tre pazienti in un’ora per un trattamento farmacologico, egli calcola di ricavare dall’assicurazione circa $ 180 all’ora. Per contro, se dovesse fare una psicoterapia, potrebbe vedere in un’ora soltanto un paziente, e riceverebbe dall’assicurazione meno di $ 100. Carlat non crede che la psicofarmacologia sia particolarmente complicata, tanto meno precisa, benché la gente sia portata a pensare il contrario: “I pazienti vedono spesso gli psichiatri come maghi dei neurotrasmettitori, che sono in grado di scegliere il farmaco giusto per lo specifico squilibrio chimico in gioco. Questa concezione irrealistica delle nostre capacità è stata incoraggiata dalle case farmaceutiche, da noi psichiatri e delle comprensibili speranze di guarigione dei nostri pazienti”.
Il lavoro dello psicofarmacologo consiste nel porre al paziente una serie di domande sui suoi sintomi per vedere se corrispondono a qualche disturbo del DSM. “Questo esercizio di raffronto, scrive l’autore, dà l’illusione che capiamo i nostri pazienti, mentre tutto quello che stiamo facendo è assegnare loro delle etichette. Spesso i pazienti soddisfano i criteri per più di una diagnosi, data la sovrapposizione tra i sintomi. Per esempio, la difficoltà di concentrazione è un criterio di più di un disturbo. Un paziente tipo – dice – potrebbe assumere il citalopram per la depressione, il lorazepam per l’ansia, lo zolpidem per l’insonnia, il modafinil (Provigil) per la spossatezza (un effetto collaterale del citalopram) e il sildenafil (Viagra) per l’impotenza (un altro effetto collaterale del citalopram). Per quanto riguarda i farmaci stessi, Carlat scrive che essi non sono altro che una manciata di categorie “ombrello” di sostanze psicoattive, categorie entro le quali i singoli farmaci non differiscono granché l’uno dall’altro. Egli non crede che esista una base razionale per la scelta. “La nostra scelta del farmaco è in ampia misura soggettiva, persino casuale. Questa è la psicofarmacologia moderna. Guidati esclusivamente dai sintomi, proviamo diversi farmaci senza un’idea precisa di che cosa stiamo cercando di aggiustare o di come i farmaci funzionino. Mi stupisco continuamente che essi siano così efficaci per così tanti pazienti”. Come le ricerche controllate hanno dimostrato, la ragione di ciò è tutto sommato semplice: funzionano in buona parte per l’effetto placebo, che potremmo quasi definire, per così dire, il farmaco più potente che esiste in psichiatria. Lo psichiatra vede che nei suoi pazienti la depressione spesso migliora dopo aver assunto l’antidepressivo ma, a causa della sua ignoranza della letteratura scientifica e dei condizionamenti generati dai rappresentanti delle case farmaceutiche, crede che migliorino grazie al farmaco, e la stessa cosa, il larga parte, pensano i pazienti.
Carlat crede che gli psicofarmaci siano in qualche modo efficaci, ma la sua convinzione si basa sull’aneddotica clinica. Ciò che contesta è il loro uso eccessivo e che chiama “la frenesia diagnostica della psichiatria”.
Nel 1999 l’APA ha lavorato alla quinta edizione del DSM, il DSM-5, pubblicato nel maggio 2013: la task force di 27 membri è stata guidata da David Kupfer, professore di psichiatria alla University of Pittsburgh, assistito da Darrel Regier dell’American Psychiatric Institute for Research and Education dell’APA.
Nello specifico, le soglie diagnostiche sono state abbassate a includere i precursori dei disturbi, come per esempio la “sindrome da rischio psicotico” e il “disturbo neurocognitivo lieve”. Il termine “spettro” viene usato per rendere più ampie le categorie, per esempio nel caso di “spettro del disturbo ossessivo-compulsivo”, “disturbo dello spettro schizofrenico”, e “disturbo dello spettro autistico”.
Persino Allen Frances, capo della task force del DSM-IV, è molto critico sull’ampliamento delle diagnosi del DSM-5[7]. Nella rivista Psychiatric Times ha scritto che il DSM-5 sarà una miniera d’oro per l’industria farmaceutica, ma pagando l’enorme prezzo di molte nuove diagnosi false positive catturate nella rete eccessivamente ampia del DSM-5 (Frances, 2009)[8]. Come a sottolineare questo giudizio, Kupfer e Regier in un articolo dal titolo “Perché il DSM-5 dovrebbe interessare a tutta la medicina”, pubblicato sul Journal of the American Medical Association (JAMA), hanno scritto che nei contesti di medicina generale circa il 30-50% dei pazienti presenta sintomi psicopatologici rilevanti o disturbi mentali identificabili che hanno conseguenze negative importanti se non vengono trattati (Kupfer & Regier, 2010, p. 1974). Sembra che essere “normale” sarà sempre più difficile.
In fondo all’articolo di Kupfer e Regier si trova scritta in piccolo una dichiarazione di “trasparenza” rispetto agli interessi economici, che recita tra l’altro: “Prima di essere nominato presidente della task force del DSM-5, il dr. Kupfer riferisce di aver operato in comitati consultivi per la Eli Lilly & Co., la Forest Pharmaceuticals Inc., la Solvay/Wyeth Pharmaceuticals, e la Johnson & Johnson; e come consulente per la Servier e la Lundbeck”.
Sul sito sono indicati i loro legami con le aziende nei tre anni precedenti la loro nomina, e questo è ciò che Kupfer ha dichiarato nell’articolo sul JAMA e che anche è riportato sul sito Internet dell’APA, dove il 56% dei membri della task force dichiara di avere interessi significativi nell’industria farmaceutica.
L’industria farmaceutica spinge gli psichiatri a prescrivere psicofarmaci anche a categorie di pazienti per i quali non ne è stata dimostrata la sicurezza e l’efficacia. Ciò che dovrebbe suscitare grande preoccupazione negli americani è l’impressionante aumento delle diagnosi e del trattamento della patologia mentale nei bambini, talvolta anche in quelli di soli due anni di età. Questi bambini vengono spesso trattati con farmaci che non sono mai stati approvati dalla FDA per l’impiego in questo gruppo di età e che presentano effetti collaterali gravi (come documentato dalla letteratura scientifica, si veda bibliografia in appendice, ndr).
Un crescente numero di aziende profit si sta specializzando nell’assistenza alle famiglie povere per preparare le pratiche per il sussidio SSI (Supplemental Security Income). Perché la domanda sia accettata, occorre però quasi sempre che il richiedente, anche se si tratta di un bambino, stia assumendo psicofarmaci. Come riportato dal New York Times, uno studio della Rutgers University ha trovato che i bambini provenienti da famiglie a basso reddito hanno una probabilità quattro volte maggiore di assumere antipsicotici rispetto ai bambini che possiedono un’assicurazione privata (…).
I libri di Irving Kirsch, Robert Whitaker e Daniel Carlat sono potenti atti di accusa al modo in cui la psichiatria viene praticata attualmente. Essi documentano la “frenesia” diagnostica, l’uso eccessivo dei farmaci, talvolta con effetti collaterali devastanti, e i diffusi conflitti di interesse. Si potrebbe obiettare, come sostiene Nancy Andreasen nel suo articolo sulla perdita di tessuto cerebrale nel trattamento a lungo termine con antipsicotici (Ho et al., 2011), che gli effetti collaterali siano il prezzo da pagare per alleviare la sofferenza causata dalla malattia mentale. Se sapessimo che i benefici degli psicofarmaci sono superiori ai danni che provocano, questo sarebbe un argomento molto valido, in quanto non c’è dubbio che molte persone patiscano grandi sofferenze a causa di un disturbo mentale. Ma, come Kirsch, Whitaker, Carlat e vari altri autori argomentano in modo convincente, questa aspettativa potrebbe essere sbagliata.
Se non altro dovremmo smettere di pensare che gli psicofarmaci siano il trattamento migliore, o l’unico possibile, delle più comuni forme di patologia mentale o sofferenza emotiva, come i disturbi d’ansia e depressivi. È stato dimostrato che sia la psicoterapia sia l’esercizio fisico sono altrettanto efficaci degli psicofarmaci nell’alleviare la depressione, e i loro effetti sono più duraturi; ma sfortunatamente non esiste un’industria che sostenga queste alternative, e si è diffusa la convinzione che le pillole debbano essere più potenti. Sono necessarie maggiori ricerche che studino le alternative agli psicofarmaci, i cui risultati dovrebbero poi essere inclusi nella formazione medica. Questo peraltro in parte già avviene in altri Paesi, dove ad esempio nelle linee guida ufficiali – quali quelle del National Institute for Health and Care Excellence (NICE) in Inghilterra, e dell’APA negli Stati Uniti – per il trattamento dei disturbi psicologici più comuni come ansia e depressione, viene spesso indicata come intervento di prima scelta la psicoterapia, e i farmaci solo come seconda scelta, poiché è questo che emerge dalle ricerche più serie e scevre da conflitti di interessi (che però spesso le case farmaceutiche ovviamente tendono a non divulgare).
Può essere interessante menzionare che dal 2008 in Inghilterra è in vigore il programma Improving Access to Psychological Therapies (IAPT), che prevede la formazione di migliaia di operatori per il Servizio sanitario nazionale capaci di offrire alla popolazione terapie psicologiche per i disturbi psicologici più comuni; è stato infatti dimostrato che una maggiore offerta di psicoterapia, anche se comporta inizialmente investimenti significativi, porta a un guadagno per le casse dello Stato poiché diminuiscono le assenze lavorative; infatti lo IAPT è stato progettato da economisti della prestigiosa London School of Economics (LSE).
Questo programma fu inizialmente finanziato da un governo laburista e, a riprova della sua utilità, quando anni dopo questo governo cadde e subentrò un governo conservatore esso fu ulteriormente finanziato appunto perché – al di là dei benefici che ne traevano tanti cittadini – era anche utile alle casse dello Stato, in termini di risparmio sulla spesa sanitaria.
Lo IAPT è stato presentato nel n. 4/2017 di Psicoterapia e Scienze Umane (Migone, 2017; Clark, 2017), e in Italia è stata promossa un consensus conference (presieduta da Silvio Garattini) che ha l’obiettivo di arrivare alla costruzione di linee-guida per i disturbi psicologici più comuni (come avviene in altri Paesi, mentre in Italia ancora mancano), cosicché i medici possano prescrivere i trattamenti più efficaci e anche sostenibili sotto il profilo della farmaco-economia, e interrompere quella che si può chiamare una vera e propria malpractice di massa.
Inoltre, preoccupazione ultima ma non certo in ordine di importanza, occorre ripensare il trattamento dei bambini con problemi di comportamento. La difficoltà qui viene dal fatto che si tratta spesso di figli di famiglie problematiche, che vivono in contesti sociali difficili. Si dovrebbero studiare interventi rivolti alle condizioni ambientali – come un supporto stabile per i genitori o doposcuola per i figli – e paragonarli al trattamento farmacologico. A lungo termine queste alternative sarebbero probabilmente meno costose. Il nostro far affidamento sugli psicofarmaci, a quanto pare per tutti i disagi della vita, tende a escludere altre opzioni altrettanto se non maggiormente efficaci. In considerazione dei rischi e della discutibile efficacia a lungo termine degli psicofarmaci, dobbiamo fare di più. E soprattutto dovremmo tenere a mente la massima medica tramandataci dalla tradizione: primum non nocere.
Per approfondire:
- in questa scheda, un approfondimento su alcuni effetti collaterali dei farmaci antipsicotici, a firma del Dott. Alessandro Zuddas
- in questo data-base, una serie di articoli pubblicati su riviste scientifiche internazionali, tradotti in italiano e selezionati a cura del Dott. Claudio Ajmone
Fonti principali:
- Irving Kirsch, The Emperor’s New Drugs: Exploding the Antidepressant Myth. London, The Bodley Head, 2009; New York: Basic Books, 2010, pp. 226 (trad. it.: I farmaci antidepressivi: il crollo di un mito. Dalle pillole della felicità alla cura integrata. Milano: Tecniche Nuove, 2012).
- Robert Whitaker, Anatomy of an Epidemic: Magic Bullets, Psychiatric Drugs, and the Astonishing Rise of Mental Illness in America. New York: Crown, 2010, pp. 404 (trad. it.: Indagine su un’epidemia. Lo straordinario incremento delle disabilità psichiatriche nell’epoca della diffusione degli psicofarmaci. Roma: Fioriti, 2013).
- Daniel Carlat, Unhinged: The Trouble with Psychiatry. A Doctor’s Revelations about a Profession in Crisis. New York: Free Press, 2010, pp. 256
- Marcia Angell, The epidemic of mental illness: Why? The New York Review of Books, 2011, 58, 11 (23 giugno): 20-22; The illusions of psychiatry. The New York Review of Books, 2011, 58, 12 (14 luglio): 20-22 (trad. it. di entrambi gli articoli: L’epidemia di malattie mentali e le illusioni della psichiatria. Psicoterapia e Scienze Umane, 2012, 46, 2: 263-282).
Breve bibliografia di riferimento:
- Angell M. (2009). Drug companies & doctors: A story of corruption. The New York Review of Books, 56, 1 (January 15, 2009)
- Ho B.-C., Andreasen N.C., Ziebell S., Pierson R. & Magnotta V. (2011). Long-term antipsychotic treatment and brain volumes. A longitudinal study of first-episode schizophrenia. Archives of General Psychiatry, 68, 2: 128-137
- Bernstein C.A. (2011). Meta-structure in DSM-5 Process. Psychiatric News, 46, 5 (March 4 2011): 7-29. Edizione su Internet: http://pnhw.psychiatryonline.org/content/46/5/7.full.
- Clark D.L. (2017). Il programma inglese “Improving Access to Psychological Therapies” (IAPT).Psicoterapia e Scienze Umane, 51, 4: 529-550.
- Cosgrove L., Krimsky S., Vijayaraghavan M. & Schneider L. (2006). Financial ties between DSM-IV panel members and the pharmaceutical industry. Psychotherapy and Psychosomatics, 75: 154-160
- Crews F.C. (2007). Talking back to Prozac. The New York Review of Books, 54, 19 (December 6, 2007).
- Dreifus C. (2008). Using imaging to look at changes in the brain. The New York Times, September 15, 2008.
- Eisenberg L. & Guttmacher L.B. (2010). Were we all asleep at the switch? A personal reminiscence of psychiatry from 1940 to 2010. Acta Psychiatrica Scandinavica, 122: 89-102.
- Eisenberg L. (1986). Mindlessness and brainlessness in psychiatry. British Journal of Psychiatry, 148: 497-508.
- Frances A. (2009). A warning sign on the road to DSM-V: Beware of its unintended consequences. Psychiatric Times, 26, 8.
- Horwitz A.V. & Wakefield J.C. (2007). The Loss of Sadness. How Psychiatry Transformed Normal Sorrow into Depressive Disorders. Foreword by Robert L. Spitzer. New York: Oxford University Press (trad. it.: La perdita della tristezza. Come la psichiatria ha trasformato la tristezza in depressione. Premessa di Mario Maj. Roma: L’Asino d’Oro, 2015).
- Kupfer D.J. & Regier D.A. (2010). Why all of medicine should care about DSM-5. Journal of the American Medical Association (JAMA), 303, 19: 1974-1975
- Lane C. (2007). Shyness: How Normal Behavior Became a Sickness. New Haven, CT: Yale University Press.
- Migone P. (2017). Editoriale. Psicoterapia e Scienze Umane, 51, 4: 529-550.
- Miller G. (2010). Anything but child’s play. Science, 327, 5970 (March 5): 1192-1193.
- Vaillant G. (1984). The disadvantages of DSM-III outweigh its advantages. American Journal of Psychiatry, 141: 542-545 (parte di questo articolo è tradotta e riassunta in: Migone P., La diagnosi in psichiatria descrittiva: presentazione del DSM-III. Psicoterapia e Scienze Umane, n. 4/1983, pp. 75-76).
- Spitzer R.L. & Frances A. (2011). Guerre psicologiche: critiche alla preparazione del DSM-5. Psicoterapia e Scienze Umane, 45, 2: 247-262.
- Wen P. (2010). A legacy of unintended side-effects: Call it the other welfare. The Boston Globe, December 12, 2010.
- Whitaker R. (2001). Mad in America: Bad Science, Bad Medicine, end The Enduring Mistreatment of the Mentally Ill. New York: Basic Books (trad. it.: Mad in America: cattiva scienza, cattiva medicina e maltrattamento dei malati mentali. Roma: L’Asino d’Oro, 2015).
- Wilson D. (2010). Child’s Ordeal Reveals Risks of Psychiatric Drugs in Young. The New York Times, September 2.
Note
[1] Si ringrazia con particolare riconoscenza il Dott. Paolo Migone, condirettore della rivista Psicoterapia e Scienze Umane (www.psicoterapiaescienzeumane.it) per la preziosa collaborazione nella messa a punto di questo documento.
[2] I dati della ricerca di Irving Kirsch sono stati presentati nell’articolo di Paolo Migone “Farmaci antidepressivi nella pratica psichiatrica: efficacia reale”, pubblicato a pp. 312-322 del n. 3/2005 di Psicoterapia e Scienze Umane. Si veda anche l’articolo “Problemi della ricerca farmacologica: il caso dello Studio 329” a pp. 589-594 del n. 4/2015.
[3] Tra i libri di Thomas S. Szasz si possono ricordare Il mito della malattia mentale, del 1961 (Milano: Il Saggiatore, 1966), I manipolatori della pazzia: studio comparato dell’Inquisizione e del Movimento per la salute mentale in America, del 1970 (Milano: Feltrinelli, 1972), Disumanizzazione dell’uomo: ideologia e psichiatria, del 1970 (Milano: Feltrinelli, 1974), La schiavitù psichiatrica, del 1977 (Milano: Il Saggiatore, 1980), e Farmacrazia: medicina e politica in America, del 2001 (Milano: Spirali, 2005)
[4] Per una descrizione dettagliata della struttura del DSM-III e del DSM-IV, e della metodologia con la quale sono stati costruiti questi sistemi diagnostici, vedi l’articolo di Paolo Migone “Il DSM-IV e i problemi della diagnosi in psichiatria”, pubblicato nel n. 1/1995 di Psicoterapia e Scienze Umane (dove vi è anche una intervista a Robert Spitzer), in particolare le pp. 47-63.
[5] Questo articolo di George Vaillant (1984) era stato letto al congresso nazionale dell’American Psychiatric Association di Toronto del 1982, ed è stato riassunto a pp. 75-76 dell’articolo “La diagnosi in psichiatria descrittiva: presentazione del DSM-III”, pubblicato sul n. 4/1983 di Psicoterapia e Scienze Umane all’interno di una revisione della letteratura del DSM-III, che fu la prima pubblicata a livello internazionale.
[6] Ad esempio, l’Eli Lilly ha dato $ 551.000 alla National Alliance on Mental Illness (NAMI) e alle sue sedi locali, $ 465.000 alla National Mental Health Association, $ 130.000 alla CHADD (un gruppo di sostegno di pazienti con ADHD, cioè con Disturbo da Deficit Attenzione/Iperattività), e qui stiamo parlando di un’unica casa farmaceutica e di un periodo di soli tre mesi; si immagini a quanto possa ammontare il totale annuo devoluto da tutte le aziende produttrici di psicofarmaci alle varie associazioni di pazienti.
[7] Per il dibattito critico sul DSM-5, si vedano gli interventi di Bob Spitzer e Allen Frances (capi delle task force rispettivamente del DSM-III e del DSM-IV) pubblicati a pp. 247-262 della rubrica “Dibattiti” del n. 2/2011 di Psicoterapia e Scienze Umane. Si rimanda anche alla relazione di Allen Frances “Psichiatria tra diagnosi e diagnosticismo. Il dibattito critico sulla preparazione del DSM-5” tenuta all’incontro organizzato dalla rivista Psicoterapia e Scienze Umane a Bologna il 22 ottobre 2011 (il video di questo incontro è disponibile su YouTube: youtu.be/bnYluMWN6dI; si veda anche la pagina Internet ww.psicoterapiaescienzeumane.it/Frances_22-10-11.htm). [N.d.R.]
[8] Sul problema dell’aumento dei falsi positivi, si veda l’articolo di Jerry Wakefield “Patologizzare la normalità: l’incapacità della psichiatria di individuare i falsi positivi nelle diagnosi dei disturbi mentali”, a pp. 295-314 del n. 3/2010 di Psicoterapia e Scienze Umane. Si veda anche il libro di Horwitz & Wakefield (2007) sulla “perdita della tristezza”, sempre più spesso classificata come “depressione” e trattata con farmaci, impoverendo i significati della vita. [N.d.R.]

