David Healy, Andrew Herxheimer, David B Menkes
Pubblicato su PLoS Medicine, 2006, Volume 3
Traduzione in italiano a cura del Dott. Claudio Ajmone per GiùleManidaiBambini.org
Testo originale in inglese, disponibile a questo link
Sommario
I recenti avvertimenti normativi sugli effetti comportamentali avversi degli antidepressivi in individui suscettibili hanno sollevato il profilo di questi problemi con i medici, i pazienti e il pubblico. Esaminiamo i dati degli studi clinici disponibili su paroxetina e sertralina e studi di farmacovigilanza su paroxetina e fluoxetina, e delineiamo una serie di casi medico-legali che coinvolgono antidepressivi e violenza.
Sia i dati degli studi clinici che quelli di farmacovigilanza indicano possibili collegamenti tra questi farmaci e comportamenti violenti. I casi legali descritti hanno restituito una serie di verdetti che possono in parte derivare da diversi processi giudiziari. Sembra che molte giurisdizioni non abbiano considerato la possibilità che un farmaco soggetto a prescrizione possa indurre violenza.
L’associazione del trattamento antidepressivo con l’aggressività e la violenza qui riportata richiede che siano resi disponibili più studi clinici e dati epidemiologici e una buona descrizione clinica degli esiti avversi del trattamento. È probabile che i sistemi legali continuino a dover affrontare casi di violenza associati all’uso di psicofarmaci e potrebbe spettare ai tribunali richiedere l’accesso a dati attualmente non disponibili. Il problema è internazionale e richiede una risposta internazionale.
Introduzione
Nel 1989, Joseph Wesbecker uccise otto persone e ne ferì altre 12 prima di suicidarsi nel suo posto di lavoro in Kentucky. Wesbecker aveva assunto fluoxetina, inibitore selettivo della ricaptazione della serotonina (SSRI), per quattro settimane prima di questi omicidi, e questo ha portato ad un’azione legale contro i produttori di fluoxetina, Eli Lilly [1]. Il caso è stato processato e risolto nel 1994 e, come parte dell’accordo, una serie di documenti di società farmaceutiche sull’attivazione indotta da farmaci sono stati resi di dominio pubblico. Successivi casi legali, alcuni dei quali sono descritti di seguito, hanno ulteriormente sollevato la possibilità di un legame tra l’uso di antidepressivi e la violenza.
La questione dell’attivazione correlata al trattamento è stata da allora considerata principalmente in termini di possibili aumenti del rischio di suicidio tra un sottogruppo di pazienti che reagiscono negativamente al trattamento. Questa possibilità ha portato le autorità di regolamentazione ad avvertire i medici del rischio di suicidio nelle prime fasi del trattamento, in caso di modifica del dosaggio e durante la fase di sospensione del trattamento. Alcuni regolatori, come i regolatori canadesi, hanno anche fatto riferimento ai rischi di attivazione indotta dal trattamento che porta sia all’autolesionismo che al danno agli altri [2]. Le etichette degli Stati Uniti per tutti gli antidepressivi a partire dall’agosto 2004 notano che “ansia, agitazione, attacchi di panico, insonnia, irritabilità, ostilità, aggressività, impulsività, acatisia (irrequietezza psicomotoria), ipomania e mania sono stati segnalati in pazienti adulti e pediatrici trattati con antidepressivi per il disturbo depressivo maggiore così come per altre indicazioni, sia psichiatriche che non psichiatriche ” [3].
Nonostante questi sviluppi, sono disponibili pochi dati sui collegamenti tra l’uso di antidepressivi e la violenza. Qui offriamo nuovi dati, esaminiamo le implicazioni di questi dati e riassumiamo una serie di casi medico-legali. Questo documento si concentra sulla paroxetina principalmente perché abbiamo accesso a materiale medico-legale più illustrativo per questo farmaco rispetto ad altri antidepressivi. In secondo luogo, il produttore, GlaxoSmithKline, ha presentato dati sui tassi di occorrenza di episodi “ostili” sulla paroxetina per la recente revisione dei farmaci antidepressivi intrapresa dal regolatore britannico [4,5]. Non è chiaro che il team di revisione abbia ottenuto dati comparabili per altri antidepressivi.
Fonti di dati
Dati presentati alle agenzie di regolamentazione
I dati presentati da GlaxoSmithKline sulla paroxetina per la revisione da parte del Committee on Safety of Medicines Expert Working Group sono descritti come una serie completa di dati da tutti gli studi controllati con placebo di questo farmaco [5]. L’uso di questo set di dati non comporta quindi alcuna selezione da parte degli autori e qualsiasi bias di selezione da parte dell’azienda sembra improbabile che abbia aumentato la dimensione del problema. Vengono anche presentati i dati di studi clinici controllati con placebo sulla sertralina nei bambini, poiché offrono anche un set di dati completo, riducendo così al minimo qualsiasi bias di selezione.
Dati da studi di monitoraggio di eventi di prescrizione della Drug Safety Research Unit (DSRU) del Regno Unito su paroxetina e fluoxetina [6,7].
Casi legali in cui gli autori hanno fornito prove
Li abbiamo selezionati solo per illustrare la gamma di problemi medico-legali che tali casi possono comportare. Nella maggior parte degli altri casi in cui gli autori sono stati consultati, hanno ritenuto che il farmaco in questione non fosse collegato al comportamento per il quale era stato imputato l’imputato.
E-mail di 1.374 pazienti in risposta a un programma della BBC sulla paroxetina trasmesso nel 2002. Uno di noi (AH) ha avuto l’opportunità di analizzare una serie completa di queste risposte.
Riepilogo delle prove trovate
Dati da agenzie di regolamentazione
Negli studi clinici sulla paroxetina, l’aggressività e la violenza sono state comunemente codificate sotto la rubrica di ostilità. Questo termine codificante include omicidio, atti omicidi e ideazione omicida, nonché eventi aggressivi e “disturbi della condotta”, ma da questi studi non sono stati riportati omicidi. Il materiale pubblicato sul sito Web dell’azienda ( http://www.gsk.com ) suggerisce che questi comportamenti ostili nei bambini riguardavano principalmente l’aggressione piuttosto che la violenza schietta. Quando vengono sommati gli eventi ostili che si sono verificati sia negli studi sugli adulti che in quelli pediatrici, sia durante la terapia che durante la fase senza farmaco di 30 giorni dopo il termine dello scalaggio, 60 (0,65%) dei 9.219 pazienti hanno complessivamente manifestato eventi ostili. La tabella 1 mostra i risultati [5].
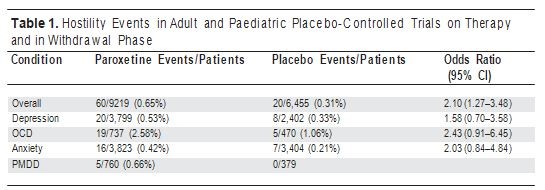
In questi studi, gli eventi ostili sono stati riscontrati in eccesso sia negli adulti che nei bambini trattati con paroxetina rispetto al placebo e sono stati riscontrati attraverso le indicazioni, sia durante la terapia che durante la sospensione. I tassi erano più alti nei bambini con disturbo ossessivo-compulsivo (DOC), dove l’odds ratio di un evento ostile era 17 volte maggiore (intervallo di confidenza al 95% [CI], 2,22-130,0).
Nelle loro osservazioni al gruppo di lavoro di esperti del comitato per la sicurezza dei medicinali, GlaxoSmithKline ha anche riferito che 11.491 pazienti sono entrati in studi che confrontavano la paroxetina con altri antidepressivi [5]. In questa coorte di pazienti, si sono verificati 44 eventi ostili con paroxetina o altri farmaci, una percentuale dello 0,38%. Nel sottogruppo di studi che confrontavano la paroxetina con un altro SSRI, si sono verificati 16 eventi ostili in 2.418 pazienti (0,66%). Questi studi di confronto con SSRI possono essere confusi dall’indicazione; gli studi di confronto con SSRI potrebbero, ad esempio, includere una percentuale più elevata di pazienti con disturbo ossessivo compulsivo.
Infine, in studi su volontari sani, si sono verificati eventi ostili in tre dei 271 (1,1%) volontari che assumevano paroxetina, rispetto a zero in 138 che assumevano placebo [5]. Sebbene non statisticamente significativo, questo risultato è sorprendente perché gli eventi ostili sono insoliti negli studi su volontari sani e questa cifra era superiore al tasso riportato nelle popolazioni cliniche sopra. GlaxoSmithKline ha attribuito questi episodi al fatto che i volontari erano confinati, sebbene ciò si applicasse sia ai volontari con paroxetina che a quelli con placebo. Un altro studio su volontari sani ha riportato un comportamento aggressivo in un volontario che assumeva sertralina [8].
Nei dati degli studi pediatrici sulla sertralina presentati da Pfizer, l’aggressività è stata la causa comune più comune per l’interruzione dei due studi controllati con placebo sulla sertralina nei bambini depressi [9]. In questi studi, otto dei 189 pazienti randomizzati a sertralina hanno interrotto il trattamento per aggressività, agitazione o ipercinesia (un termine codificante per acatisia), rispetto a nessun abbandono per questi motivi in 184 pazienti trattati con placebo (95% CI, 1,72-infinito). Quando sono state prese in considerazione le interruzioni per qualsiasi manifestazione di attivazione indotta dal trattamento (idea o tentativi suicidari, aggressività, agitazione, ipercinesia o depressione aggravata), ci sono state 15 interruzioni con sertralina rispetto a due con placebo, un rischio relativo di 7,3 (IC 95% , 1,70–31,5; p = 0,0015).
La relazione di questi studi non include un’analisi di questi dati [9]. Nell’unico altro studio pediatrico con sertralina controllato con placebo, condotto su bambini e adolescenti con DOC, ci sono stati dieci abbandoni su 92 pazienti trattati con sertralina, cinque dei quali interrotti per attivazione comportamentale, due per agitazione, uno per aggressività, uno per nervosismo e uno per la labilità emotiva. In confronto, c’è stata una interruzione per ipercinesia su un totale di due abbandoni da 95 pazienti trattati con placebo [10]. Infine, negli studi pediatrici sulla venlafaxina (Wyeth), il due per cento dei bambini ha abbandonato a causa dell’ostilità, più del doppio del tasso di abbandono del placebo [11]. Nel 2003, 121 casi di aggressione con paroxetina erano stati segnalati alla Medicines and Healthcare Products Regulatory Agency (MHRA), e nel gennaio 2006 quel numero era salito a 211 [12]. Va notato che tali sistemi di segnalazione stimano che i medici segnalino tra l’uno e il dieci per cento degli effetti avversi sul trattamento [13].
Dati DSRU
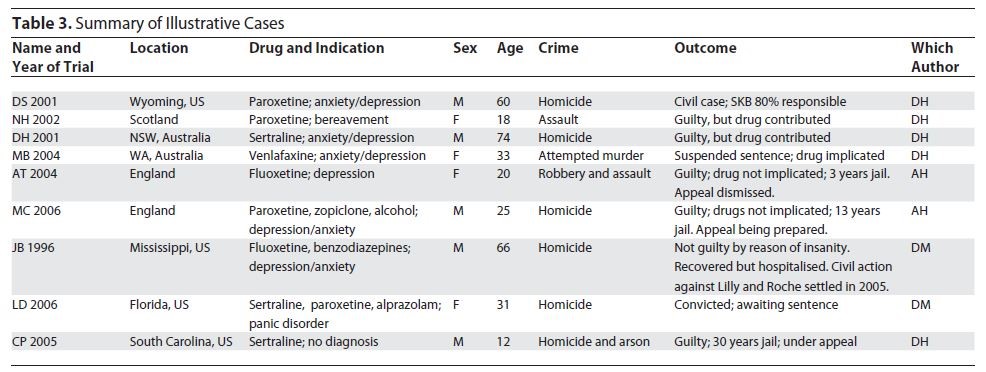
L’evidenza di due studi DSRU di monitoraggio degli eventi di prescrizione di paroxetina e fluoxetina [6,7] è mostrata nella Tabella 2, che riassume i dettagli di eventi aggressivi e aggressioni nei pazienti a cui sono stati prescritti fluoxetina e paroxetina in cure primarie dopo il lancio di questi due farmaci. Questi dati sono coerenti con i dati degli studi clinici sopra riportati. La maggiore frequenza di eventi si è verificata durante il primo mese di trattamento (dati non pubblicati).
I casi medico legali
Nove casi illustrativi in cui abbiamo agito tra noi come testimoni esperti sono riassunti nella Tabella 3 . In otto di loro la persona che stava prendendo un antidepressivo era l’imputato; in uno (DS; vedi allegato), il paziente ha ucciso tre membri della sua famiglia e poi se stesso, e suo genero ha citato in giudizio SmithKline Beecham. Abbiamo scelto i casi per dimostrare la diversità delle questioni che sollevano. Sono descritti in allegato.
E-mail dei pazienti a un programma televisivo della BBC
Dopo un programma sulla paroxetina nel 2002, i produttori del programma televisivo della BBC Panorama hanno ricevuto 1.374 e-mail da telespettatori, per lo più pazienti. Uno di noi (AH) è stato in grado di analizzare l’intera serie di queste risposte. Molti hanno collegato tempeste emotive, pensieri e atti di violenza o autolesionismo alla paroxetina, sia all’inizio del trattamento farmacologico che al cambio del dosaggio. Non si trattava di semplici rapporti aneddotici, in quanto l’analisi indicava chiaramente un legame con il dosaggio. In secondo luogo, erano auto-segnalazioni di violenza da parte di pazienti senza apparente sfondo di comportamento violento [14]. In terzo luogo, l’analisi era coerente con un’analisi delle segnalazioni di pensieri e atti di violenza o autolesionismo sulla paroxetina che i medici avevano inviato all’MHRA su altri pazienti tra il 1991 e il 2002 [15]. Sia nei referti dei pazienti che in quelli medici, gravi cambiamenti dell’umore erano comunemente associati a modifiche del dosaggio del farmaco durante la prima settimana di trattamento, con un successivo aumento del dosaggio, o con la riduzione del dosaggio o la sospensione del farmaco. I racconti riportati sia nella serie medica che in quella dei pazienti avevano molto in comune, compreso il periodo di tempo e il collegamento al dosaggio [15].
Discussione
Meccanismi di violenza indotta da antidepressivi
Un collegamento tra l’uso di antidepressivi e la violenza necessita di un meccanismo clinico plausibile attraverso il quale tali effetti possano essere realizzati. Esistono dati comparabili sull’aumento dei tassi di eventi suicidari durante il trattamento attivo rispetto al placebo [16,17]. In caso di suicidio, sono state offerte diverse spiegazioni per il collegamento. Si sostiene che alleviare il ritardo motorio della depressione, la condizione da trattare, potrebbe consentire il verificarsi di suicidi, ma questo non può spiegare l’apparenza di suicidio in volontari sani. I meccanismi che collegano il trattamento antidepressivo, piuttosto che la condizione, agli esiti comportamentali avversi includono acatisia, disinibizione emotiva, ottundimento emotivo e reazioni maniacali o psicotiche al trattamento.
Acatisia
Alcune delle migliori descrizioni dell’acatisia provengono dalla letteratura medica sull’uso della reserpina come antipertensivo a metà degli anni ’50 [18]: “Maggiore tensione, irrequietezza, insonnia e sensazione di essere molto a disagio”.
“Il primo giorno di trattamento ha reagito con marcata ansia e pianto, il secondo giorno si è sentito così male con un panico così marcato di notte che il farmaco è stato annullato”.
“Le prime dosi spesso li rendevano ansiosi e apprensivi. Hanno riferito un aumento dei sentimenti di estraneità, verbalizzato da affermazioni come “Non mi sento me stesso” o “Ho paura di alcuni degli impulsi insoliti che ho”.
Eventi come questi negli studi clinici sugli antidepressivi sono stati comunemente codificati sotto titoli come agitazione, labilità emotiva e ipercinesia (iperattività) e solo raramente acatisia. Nella pratica clinica il termine è stato talvolta limitato a stati di irrequietezza motoria dimostrabile, ma per definizione non può essere un semplice disturbo motorio o sarebbe classificato come discinesia [19]. Ci sono buone prove che l’acatisia possa esacerbare la psicopatologia in generale [20] e il consenso sul fatto che possa essere collegata sia al suicidio che alla violenza [21,22]. In precedenza è stato segnalato un legame tra acatisia e violenza, compreso l’omicidio, a seguito dell’uso di antipsicotici [23-25].
Prove sostanziali dagli studi clinici sugli SSRI mostrano che questi farmaci possono innescare l’agitazione. Circa il 5% dei pazienti trattati con SSRI negli studi randomizzati abbandona per l’agitazione contro lo 0,5% del placebo. Le attuali schede tecniche per gli antidepressivi SSRI specificano che i farmaci possono causare acatisia e agitazione e mettono in guardia sullo sviluppo di suicidio nella fase iniziale del trattamento, alla sospensione del trattamento e sulla scia di un aumento del dosaggio durante il corso del trattamento. Negli Stati Uniti, queste avvertenze si applicano esplicitamente non solo ai pazienti depressi, ma anche alle persone in trattamento per ansia, smettere di fumare o disturbo disforico premestruale. In Canada, gli avvertimenti specificano un aumento del rischio di violenza oltre al suicidio.
Smussamento emotivo
Un altro meccanismo che può contribuire a eventi ostili è l’attenuazione emotiva indotta dal trattamento. Diversi rapporti pubblicati dal 1990 hanno collegato l’assunzione di SSRI con la produzione di ottundimento emotivo, distacco o una sindrome amotivazionale, descritti in un rapporto come l’equivalente di una “lobotomia chimica” [26-29]. È abbastanza comune nella pratica clinica trovare persone che dicono semplicemente di non essere più infastidite. Le cose che prima li avrebbero preoccupati non lo fanno più. Tuttavia, gli studi clinici sugli antidepressivi non hanno finora valutato questo fenomeno e la sua frequenza non è nota in modo affidabile.
Mania e psicosi
Un altro meccanismo che può collegare gli SSRI alla violenza sono gli stati maniacali o psicotici segnalati come indotti dal trattamento farmacologico. Questi stati indotti dal farmaco spesso si risolvono una volta che il farmaco viene rimosso. Tuttavia, le dimensioni complete delle reazioni psicotiche o maniacali indotte dal trattamento devono ancora essere mappate; alcuni possono continuare per un lungo periodo dopo l’interruzione del trattamento [30]. È stato recentemente stimato che questi stati maniacali o psicotici indotti da farmaci possano rappresentare fino all’8% dei ricoveri in strutture psichiatriche [31-35]. Lo sviluppo di un episodio psicotico o di allucinazioni di comando è stato tradizionalmente collegato sia alla violenza che al suicidio. Le etichette per la maggior parte degli SSRI ora ammettono una relazione causale con la psicosi e le allucinazioni. Una parte di questi casi con reazioni superficialmente maniacali o psicotiche e confusione non riconosciuta possono essere stati deliranti che riflettono disturbi cerebrali organici piuttosto che una psicosi funzionale o una mania. Il delirio è una difesa assoluta contro l’omicidio, mentre la psicosi e la mania potrebbero non esserlo.
Sonnambulismo
Un altro meccanismo che può essere rilevante per la violenza e l’omicidio è il sonnambulismo. Il sonnambulismo può fornire una difesa assoluta contro l’omicidio, in quanto l’imputato in un caso del genere non ha la capacità di formare un intento. Sono stati pubblicati diversi rapporti sull’associazione della paroxetina con il sonnambulismo in persone di cui non si conosceva in precedenza il sonnambulismo 36,37; sonnambulismo è stato segnalato anche per altri SSRI [37]. Tra i farmaci legati al sonnambulismo nelle segnalazioni all’MHRA del Regno Unito fino a gennaio 2006, la paroxetina è arrivata seconda con 12 segnalazioni e lo zopiclone prima con 13 segnalazioni, con antidepressivi che occupavano otto dei primi 17 slot.
La paroxetina è stata anche segnalata all’MHRA più spesso di qualsiasi altro farmaco per gli incubi (206 segnalazioni). Il secondo farmaco più comunemente segnalato è la meflochina (Lariam), un farmaco noto per scatenare la psicosi, con 132 segnalazioni. Gli antidepressivi occupano sei dei primi dieci slot per i rapporti sugli incubi. Come accennato in precedenza, i medici riferiscono tra l’uno e il dieci percento degli eventi avversi ai regolatori e quindi l’incidenza degli incubi sulla paroxetina è sostanziale.
Cosa aggiungono i nostri risultati ai rapporti precedenti
La nostra scoperta principale è che serie non selezionate di studi clinici controllati con placebo di antidepressivi mostrano prove di un aumentato rischio relativo di comportamenti aggressivi durante il trattamento, sebbene tali risultati si applichino solo a un piccolo sottogruppo di pazienti. I rischi relativi qui citati riflettono un bilancio netto dei benefici indotti dal trattamento e degli esiti avversi. Se il trattamento con un antidepressivo, come la paroxetina, riduce il rischio complessivo di aggressività in una percentuale di pazienti in una popolazione di studio, il tasso reale di difficoltà indotte dal trattamento con paroxetina può essere leggermente superiore ai dati netti degli studi controllati con placebo indicare. Studi su popolazioni di volontari sani in cui non ci si aspetterebbe che il trattamento riduca gli episodi aggressivi derivanti da una condizione clinica sottostante potrebbero aiutare a chiarire questo punto.
I dati degli studi di farmacovigilanza supportano questi risultati degli studi clinici e la letteratura sui farmaci antidepressivi offre diversi meccanismi plausibili attraverso i quali tali effetti potrebbero essere mediati.
Un punto di forza dell’attuale studio è che i dati non sono selezionati. I dati sono coerenti, sebbene provengano da una varietà di fonti. Un punto debole dello studio è che siamo stati in grado di includere solo un sottoinsieme di dati esistenti nell’analisi. I dati sull’aggressione di altri antidepressivi saranno stati necessariamente raccolti come parte dei programmi di sviluppo di questi farmaci, ma questi dati non sono di dominio pubblico. Il campione di pazienti qui citato è quindi relativamente piccolo, soprattutto se si considerano gruppi di età e indicazioni selezionati. Gli ampi intervalli di confidenza riflettono queste limitazioni.
Rapporti precedenti hanno collegato gli antidepressivi alla violenza [38], ma questo è il primo studio indipendente a offrire un’analisi quantitativa del problema; non esistono altri studi con cui confrontare i nostri risultati.
Implicazioni legali
Negli ultimi anni il sistema legale ha dovuto affrontare una serie di casi di violenza in cui il trattamento antidepressivo può aver avuto un ruolo. Se gli antidepressivi possono in linea di principio innescare la violenza, rimarrà sempre la necessità di stabilire se tale possibilità generale si sarebbe potuta realizzare in un singolo caso. I principi coinvolti nell’effettuare tali valutazioni implicheranno una considerazione della tempistica degli eventi in relazione al trattamento, il merito di spiegazioni concorrenti e l’esistenza di prove in un caso particolare per un meccanismo attraverso il quale il trattamento può aver portato alla violenza.
Al momento, le diverse giurisdizioni adottano approcci diversi alla questione se il trattamento con un farmaco su prescrizione può essere invocato come possibile difesa o fattore attenuante nei casi di omicidio o violenza. La questione di quali difese legali siano appropriate in tali casi deve essere affrontata, così come le possibili implicazioni di tali difese per un imputato e la società.
In generale, difficoltà di questo tipo legate al trattamento rientrano nella categoria degli automatismi. Un automatismo è definito come un malfunzionamento mentale transitorio e non ricorrente causato da un fattore esterno, fisico o psicologico, che la mente di una persona comune difficilmente avrebbe resistito e che produce un’incapacità di controllare i suoi atti. Tuttavia, la questione degli automatismi non è stata mappata nel dominio dei potenziali problemi che potrebbero derivare dall’uso di farmaci da prescrizione, come qui delineato.
Nei casi DS e DH (vedi allegato), sembra ragionevole argomentare a favore di un automatismo. Questi uomini potrebbero essere stati sopraffatti dagli effetti dei farmaci prescritti nella misura in cui potrebbero non essere stati in grado al momento di formare una chiara intenzione di impegnarsi negli atti che hanno provocato la morte delle loro famiglie. Il caso di MC potrebbe aver coinvolto un caso di sonnambulismo, che fornisce una classica difesa dell’automatismo. Il caso CP potrebbe aver coinvolto allucinazioni di comando. JB aveva un chiaro sistema di credenze deliranti ed è stato quindi dichiarato non colpevole a causa della follia.
Se questi casi sono relativamente semplici dal punto di vista medico-legale, i casi di NH, MB, AT e LD sono più complessi e possono richiedere sviluppi medico-legali. La nozione di automatismo viene tipicamente invocata per coprire comportamenti che si verificano durante eventi come sonnambulismo o crisi epilettiche, in cui la coscienza normale è significativamente disturbata e il disturbo è di insorgenza acuta e di breve durata. Al contrario, MB, NH e LD si sono trovati coinvolti in un disturbo esteso, in cui la coscienza funzionava abbastanza bene da consentire loro di mantenere le sembianze di un comportamento normale per diverse settimane. A parte l’elemento della durata, c’è un ulteriore fattore. La situazione è più simile a quella di qualcuno la cui bevanda è stata adulterata. In tali circostanze, alcune delle persone colpite potrebbero indovinare cosa è successo ed essere in grado di compensare il pericolo, mentre altre no. Nel caso di questi farmaci da prescrizione, uno dei meccanismi con cui un individuo potrebbe compensare è consultare il proprio medico. Nei casi di NH e LD, la percezione delle difficoltà può essere stata confusa dal parere professionale che il farmaco non poteva essere la fonte del problema.
Se un elemento del pericolo posto dal trattamento deriva da una mancanza di avvertenze o informazioni, si potrebbe argomentare un caso particolare sullo sfondo di avvertenze attuali o recenti. Se questi farmaci a tempo debito dovessero venire completi di avvertimenti chiari che sono stati implementati nella pratica clinica, si potrebbe potenzialmente assumere una visione abbastanza diversa, più vicina a quella che si assume sull’alcol e la violenza.
Ulteriori complessità emergono nel considerare alcuni dei meccanismi sopra elencati. Ad esempio, nel caso dell’AT, come dovrebbe essere gestita la possibilità di ottundimento emotivo? Nel caso di un farmaco che reprime le normali risposte paurose e la preoccupazione per le conseguenze, è difficile sapere come determinare i gradi di responsabilità.
Affinché quest’area vada avanti, sono necessari più dati. I dati relativi agli studi clinici sono stati generati ma non sono disponibili. La combinazione di set di dati potrebbe consentire di stabilire se i rischi del trattamento sono correlati all’età e al sesso, o se quelli con e senza precedenti storie di aggressività sono influenzati in modo simile. Sebbene sia possibile che ulteriori dati dimostrino che il rischio associato a determinati SSRI e antidepressivi triciclici può essere inferiore ad altri, o potrebbe non esistere in tutti gli antidepressivi, non c’è modo di effettuare tale determinazione senza accesso a questi dati. In effetti, la questione della violenza innescata dagli antidepressivi più vecchi è stata sollevata prima [38]. Le attuali avvertenze negli Stati Uniti e in Canada sono coerenti con tutti gli antidepressivi, ma in altri paesi, ad esempio nel Regno Unito (vedere Sintesi delle caratteristiche del prodotto sul sito Web Electronic Medicines Compendium, http://emc.medicines.org.uk ), la formulazione differisce da farmaco a farmaco. Date le nuove questioni medico-legali che alcuni di questi casi pongono, potrebbe benissimo spettare ai tribunali chiedere che i dati ora non disponibili siano resi pubblici.
Conclusione
Le nuove questioni evidenziate da questi casi richiedono un esame urgente congiunto da parte di giuristi e psichiatri in tutti i paesi in cui gli antidepressivi sono ampiamente utilizzati. Il problema è internazionale e avrebbe senso organizzare uno sforzo internazionale adesso.
In pratica, i medici devono essere consapevoli dei problemi, ma è probabile che la violenza grave sugli antidepressivi sia molto rara. Quando la violenza è un risultato sospetto, ogni caso deve essere considerato attentamente, in base al principio che gli individui sono responsabili della loro condotta, a meno che non vi sia una chiara evidenza di funzione compromessa che non può essere altrimenti spiegata.
Allegato: i casi medico-legali illustrativi
Caso 1
DS era un uomo di 60 anni con una storia di cinque episodi precedenti di ansia/depressione. Questi non hanno comportato suicidio, comportamento aggressivo o altri gravi disturbi. Tutti gli episodi precedenti si erano risolti entro diverse settimane. Nel 1990 DS aveva avuto un episodio di depressione, che il suo medico curò con la fluoxetina. Ha avuto una chiara reazione avversa alla fluoxetina che comprendeva agitazione, irrequietezza e possibili allucinazioni, che sono peggiorate in un periodo di tre settimane nonostante il trattamento con trazodone e propranololo che avrebbe potuto ridurre al minimo la gravità di tale reazione. Dopo l’interruzione della fluoxetina, DS ha risposto rapidamente all’imipramina.
Nel 1998, un nuovo medico di famiglia, ignaro di questa reazione avversa alla fluoxetina, ha prescritto 20 mg di paroxetina a DS, per quello che è stato diagnosticato come un disturbo d’ansia. Due giorni dopo, dopo aver assunto, si ritiene, due dosi di farmaci, DS, usando una pistola, ha sparato tre proiettili ciascuno attraverso la testa di sua moglie, sua figlia che era in visita e sua nipote di nove mesi prima di uccidersi.
Al processo con giuria nel Wyoming nel giugno 2001, istigato dal genero sopravvissuto di DS, una giuria ha scoperto che la paroxetina “può indurre alcune persone a diventare omicide e/o suicide” [39]. SmithKline Beecham è stato ritenuto responsabile per l’80% degli eventi successivi [1]. Le prove documentali includevano uno studio aziendale non pubblicato su episodi di aggressione grave in 80 pazienti, 25 dei quali riguardavano l’omicidio.
Gli esperti del querelante hanno suggerito che il meccanismo attraverso il quale la paroxetina ha contribuito a questi eventi fosse probabilmente l’acatisia o la psicosi. Un problema centrale sia con l’acatisia che con la psicosi in tali contesti è che coloro che assumono farmaci spesso non riescono a riconoscere il fatto che lo stato in cui si trovano è indotto dalla droga e che l’interruzione del trattamento può alleviare i sintomi.
Caso 2
NH aveva 18 anni quando le è stata prescritta paroxetina 20 mg/die dal suo medico di famiglia in Scozia in seguito alla morte di sua nonna, alla fine di novembre 2001. In pochi giorni è diventata notevolmente sonnolenta, agitata ed emotivamente labile. C’era una serie crescente di discussioni in casa e un’aggressione senza precedenti. Dopo otto settimane, i suoi genitori, preoccupati per la situazione, la riportarono dal medico di base, che aumentò la dose di paroxetina a 30 mg. Una settimana dopo l’aumento della dose e due mesi dopo la prescrizione iniziale, NH è stata coinvolta in un incidente in una discoteca in cui ha aggredito un’altra persona.
La dose di paroxetina è stata ridotta a 20 mg. Il suo comportamento è rimasto instabile, disinibito e c’è stato almeno un atto suicida. Tre mesi dopo ha interrotto il trattamento. Aveva problemi di astinenza significativi, ma il suo comportamento si è normalizzato. Essendo stata senza lavoro per quasi un anno, è tornata a lavorare e da allora ha continuato a lavorare.
NH si è dichiarato non colpevole in virtù di un automatismo. Il caso è stato ascoltato in udienza pubblica dove la giuria l’ha dichiarata colpevole ma ha aggiunto “che gli antidepressivi avevano contribuito alle sue azioni nel giorno in questione”. Il giudice ha emesso una pena sospesa, affermando che “ma per Seroxat non saresti qui”. Questo caso sembra aver coinvolto l’acatisia indotta dal trattamento.
Caso 3
DH era un uomo di 74 anni del New South Wales con una storia di episodi misti di ansia/ depressione, molti dei quali si sono risolti senza trattamento farmacologico. Non aveva precedenti di violenza o suicidio, ed era rimasto un impiego retribuito per tutto il tempo.
Durante uno di questi episodi, a DH è stata somministrata sertralina (Zoloft) da un medico di base e ha chiaramente risposto negativamente a questo, in particolare con agitazione. Ha interrotto il trattamento il giorno successivo su consiglio medico. Nel luglio 1999 ha chiesto aiuto al suo medico di famiglia, che era in congedo. DH è stato visto da un sostituto che ha ammesso in tribunale di non aver controllato la cartella di DH prima di prescrivere 50 mg di sertralina. Quella notte, apparentemente sentendosi peggio dopo una prima dose di sertralina, DH prese altre quattro dosi di sertralina.
La mattina dopo, dopo che sua moglie si è alzata, l’ha incontrata in cucina e l’ha strangolata. Si è quindi avviato con la sua macchina, deciso a suicidarsi, ma si è voltato e ha contattato la polizia per raccontare loro l’accaduto. Decise che avrebbe dovuto accettare le conseguenze delle sue azioni e non voleva angosciare ulteriormente la sua famiglia.
Gli avvocati di DH avevano inteso difendere il caso sulla base di un automatismo non folle o di intossicazione involontaria, ma prima del procedimento nel maggio 2001, la Corona fece un’offerta che se DH si fosse dichiarato colpevole di omicidio colposo sulla base di una menomazione sostanziale, il Procuratore della Corona non contesterebbe alcun argomento della difesa secondo cui DH sarebbe stato rilasciato dalla prigione alla data della sua condanna. Inoltre, la Corona ha accettato il caso avanzato dalla difesa che coinvolgeva la sertralina. DH ha accettato tale offerta in considerazione della sua età (78). Il giudice nel suo riepilogo ha rilasciato DH e ha dichiarato: “Sono convinto che se non fosse stato per lo Zoloft che aveva preso non avrebbe strangolato sua moglie” [40]. Questo caso potrebbe essere meglio spiegato in termini di acatisia indotta dal trattamento o stato delirante.
Caso 4
MB era una donna di 33 anni con due figli che aveva problemi nervosi non trattati sin dall’adolescenza. Nel 2001 si è avvicinata al suo medico di famiglia che le ha prescritto la paroxetina. Una dose iniziale di 20 mg è stata aumentata a 30 mg. MB sembrava diventare più ansioso e agitato. Questo deterioramento ha portato al passaggio alla venlafaxina, che è stata successivamente aumentata a 300 mg/die. Durante questi aumenti, le note mediche la registrano come più ansiosa e agitata, ma non collegavano questo al trattamento.
Ha fatto piani per prendere la sua vita e quella dei suoi figli e, portando i bambini a fare un giro, ha attaccato un tubo flessibile allo scarico. Nel corso di due sforzi per eseguire questo piano, ci ha ripensato e ha informato sia la polizia che le autorità di custodia dei bambini dell’accaduto. I suoi figli sono stati presi in carico e lei è stata accusata di tentato omicidio.
Durante la sentenza dinanzi alla Corte Suprema dell’Australia Occidentale nell’aprile 2004, il giudice ha affermato che c’erano fondati motivi per implicare la venlafaxina nel comportamento di MB e le diede una pena sospesa [41]. Anche questo caso sembra coinvolgere l’acatisia indotta dal trattamento.
Caso 5
AT ha avuto una bambina nel dicembre 2000 all’età di 17 anni. Nel giugno 2003, il suo medico di famiglia ha notato che era “giù da 2 anni, peggiorata di recente”, e le ha prescritto 20 mg di fluoxetina. Prima del trattamento è stato notato che era “autolesionista con abrasioni superficiali agli arti inferiori sotto i pantaloni e ha pensato di impiccarsi. Non ha programmato di farlo perché non lo farebbe a sua figlia e non ha piani immediati di suicidio di alcun tipo “.
Tre settimane dopo ha derubato un ragazzo di 14 anni del suo telefono e dell’orologio. Due giorni dopo ha rubato un altro telefono. Quattro giorni dopo, uno psichiatra ha osservato: “Mi dice che l’intensità e il disagio causati dai pensieri [suicidi] sono diminuiti dall’inizio del trattamento con la fluoxetina. [Lei] sente che il suo umore inizialmente è migliorato con la fluoxetina, ma ora questo effetto sta svanendo. ” Ha concluso “sembra che abbia parzialmente risposto al trattamento con fluoxetina … Le ho consigliato di aumentare la dose di fluoxetina a 30 mg al mattino”. Ha fatto come consigliato ma il giorno dopo, così come cinque giorni dopo, si è impegnata in ulteriori rapine. Tre settimane dopo ha tentato una rapina con un’arma offensiva.
A ottobre, uno psichiatra forense che la visitava in prigione ha notato che nei due mesi precedenti, mentre era in prigione, le era stata prescritta mirtazapina 30 mg ogni notte (un non-SSRI), ed era diventata più calma e in grado di discutere meglio la sua situazione. Lo scrittore “sarebbe ora sorpreso se tornasse al suo comportamento [criminale precedente]”.
AT non era mai stato coinvolto in comportamenti criminali. I suoi primi due reati si sono verificati 17 e 19 giorni dopo aver iniziato la fluoxetina. Sembrano essere stati impulsivi ed erano caratterizzati da una completa mancanza di sensibilità. Il terzo, il quarto e il quinto reato si sono verificati dopo un aumento della dose. Il quinto reato riguardava la violenza brutale e l’uso di un coltello a scatto. La valutazione della prigione è avvenuta quando era rimasta senza droga per una decina di settimane, abbastanza a lungo per eliminare la droga.
Le sue ultime accuse riguardavano rapina e aggressione, nonché abbandono di minori. Sulla base delle cartelle cliniche, uno di noi (AH) ha notato nel suo rapporto alla corte che AT sembrava aver subito un ottundimento emotivo indotto dal trattamento. Tuttavia, il giudice in questo caso inglese dubitava che gli effetti della droga potessero spiegare la deliberata pianificazione di rapine e lei è stata giudicata colpevole e condannata a tre anni di carcere senza indennità per alcun contributo dalla fluoxetina. L’appello è stato respinto.
Caso 6
MC ha iniziato a bere alcolici socialmente nel 1995 all’età di 17 anni. Ha usato l’ecstasy nel 1999 ma ha smesso dopo una brutta esperienza. Ha iniziato a usare la cocaina dal febbraio 2001, aumentando da ottobre a giugno 2002, fino a usarne 6 g/giorno per un breve periodo. Dopo il luglio 2002 il consumo di cocaina di MC si è ridotto a zero, a parte quattro piccole ricadute. Non ne aveva più dopo il maggio 2003. Il consumo di alcol di MC è aumentato da quattro a cinque lattine di birra chiara a notte nel 2002.
Gli è stata prescritta paroxetina 20 mg/die per la depressione alla fine di maggio 2002. Durante i primi due mesi di paroxetina ha sperimentato “terribili tremori alle mani; non riusciva a prendere un bicchiere di latte senza versarlo ”, sentiva nausea e aveva“ un costante mal di testa sordo, come se strizzasse gli occhi alla luce del sole ”. Quando gli mancava una compressa di paroxetina, voleva nascondersi sotto un piumone e stare lontano da tutti; gli tremavano le mani e aveva mal di testa e nausea. Questi sintomi sono durati un paio di giorni e ha imparato a non saltare una dose.
A settembre, il suo medico di famiglia ha aumentato la paroxetina a 30 mg “perché era ancora molto ansioso” e gli ha consigliato di prendere la paroxetina prima, quando i suoi effetti stimolanti sarebbero stati più accettabili, piuttosto che in ritardo. A questo punto è stato anche iniziato con una prescrizione regolare di zopiclone per contrastare la stimolazione della paroxetina. Poco dopo, un altro medico dello studio lo ha cambiato con il farmaco più sedativo, ma dopo alcune settimane ha chiesto di essere rimesso in paroxetina. Successivamente ha smesso di cocaina ma ha iniziato a bere più pesantemente. Le prescrizioni di paroxetina e zopiclone sono continuate fino al luglio 2003.
In questa fase è stato allontanato da un ex compagno con il quale aveva una figlia di 18 mesi. Nell’agosto 2003, a casa sua, dopo dieci pinte di birra chiara, prese due pastiglie di zopiclone. Dopo una discussione, bevvero una pinta di birra a testa, durante la quale ci fu un altro litigio, e lei andò a letto da sola, lasciandolo a dormire sul divano. MC potrebbe aver preso altre quattro compresse di zopiclone. È apparso più tardi quella notte macchiato di sangue nella stazione di polizia locale con sua figlia tra le braccia. La polizia ha trovato il suo partner morto a causa di molteplici coltellate. È stato accusato di omicidio.
In prigione la paroxetina 30 mg è stata continuata; zopiclone è stato interrotto. Durante il periodo iniziale con la paroxetina, e poi in prigione, MC lamentava “terribili incubi, risvegli grondanti di sudore, bagnando il letto”. Sono stati segnalati regolarmente incubi intensi e spaventosi in volontari sani che assumevano paroxetina. MC non aveva riportato episodi di sonnambulismo prima di usare la paroxetina, ma ha avuto una serie di episodi documentati di sonnambulismo dopo aver iniziato il farmaco e due parenti di primo grado avevano una storia di sonnambulismo. Sonnambulismo è stata riportata in associazione con zolpidem, un ipnotico relativa a zopiclone [42-44], ma nella letteratura scientifica non sono stati riportati casi di sonnambulismo con zopiclone. Tuttavia, come notato sopra, lo zopiclone è il farmaco più comunemente collegato al sonnambulismo nei rapporti del cartellino giallo all’MHRA.
Chiaramente la violenza segue le discussioni domestiche ed è un effetto noto dell’alcol, ma questo caso offre motivi anche per implicare paroxetina e zopiclone. È noto che lo zopiclone causa una confusione dose-dipendente e un’amnesia paragonabile a quella riscontrata con le benzodiazepine [45]. La violenza, tuttavia, non può essere attribuita a un effetto diretto della sola paroxetina, poiché l’MC era stato mantenuto su questo per quasi un anno senza precedenti violenze. In queste circostanze MC si è dichiarato colpevole al processo del 27 febbraio 2006. Il giudice non ha accettato che paroxetina e zopiclone avessero avuto alcun ruolo e lo ha condannato a 13 anni di carcere. È in preparazione un ricorso contro la sentenza.
Caso 7
JB aveva 66 anni, sposato con una seconda moglie dieci anni più giovane di lui. Avevano difficoltà coniugali, con discussioni frequenti ma nessuna storia di violenza. JB aveva disturbi medici e depressione e ansia di lunga data. I sintomi digestivi sono stati trattati con un antispastico combinato con clordiazepossido (5 mg quattro volte al giorno); anche l’ansia generalizzata è stata trattata con clordiazepossido (10 mg due volte al giorno); un disturbo del movimento non diagnosticato, caratterizzato da spasmi e tic, è stato trattato con clonazepam (0,5 mg di notte). Inoltre, JB era stato trattato con l’antidepressivo doxepina 75 mg durante la notte per anni.
Preoccupata per gli effetti sedativi dei suoi farmaci, la moglie di JB iniziò a sostituire la polvere di doxepina attiva con lo zucchero nel tentativo di compensare questo effetto. JB sospettava che le capsule fossero state manomesse. Sua moglie ha ammesso di averlo fatto quando ha visto un nuovo psichiatra a metà agosto 1994. Il medico ha ritenuto che JB soffrisse di depressione maggiore con ansia, complicata da sintomi fisici e conflitti coniugali. Ha notato che JB non era psicotico o suicida e ha convenuto che la doxepina fosse interrotta, invece di prescrivere fluoxetina 10 mg al giorno, continuando gli altri farmaci come prima.
JB è stato meticoloso riguardo alla conformità e ha persino tenuto un registro dei farmaci. Rimase preoccupato che sua moglie stesse manomettendo le sue pillole e dopo quattro settimane di fluoxetina la accusò di essere infedele. Allarmata dai suoi sospetti, sua moglie chiamò lo psichiatra e si sbarazzò della pistola domestica. Nel frattempo, gli amici di JB notarono che, normalmente placido, era diventato teso, strano e sospettoso; ha chiesto una pistola sostitutiva per difendersi; ha descritto un piano per sfuggire a un attentato alla sua vita; temuto avvelenamento di cibi e bevande; temeva un’imboscata quando visitava la tomba di sua madre. Due mesi dopo aver iniziato la fluoxetina, JB era diventato un florido illuso, aspettandosi di essere attaccato o avvelenato da sua moglie o dal suo agente. Lo psichiatra ha ricevuto telefonate preoccupate da amici e familiari ma non ha modificato il suo trattamento. Una sera di metà ottobre 1994 JB si avvicinò ai suoi vicini, coperto di sangue, riferendo di un attacco da parte della moglie. Aveva diversi tagli minori alle braccia. Sua moglie è stata trovata morta nel loro corridoio, in una pozza di sangue con 200 coltellate.
Nel 1996, un tribunale del Mississippi ha dichiarato JB non colpevole di omicidio a causa di pazzia [46]. È stato rinchiuso in un ospedale psichiatrico, dove rimane, anche se dopo la revisione delle sue note mediche da parte di uno di noi (DM), era chiaro che la sua psicosi era scomparsa con la sospensione della fluoxetina e ulteriori trattamenti. I suoi medici sono preoccupati per il rischio che dovrebbe essere dimesso. Sebbene i farmaci da prescrizione non siano stati invocati in sua difesa, una successiva causa civile in cui si chiedeva il risarcimento dei danni a Eli Lilly (Prozac) e Hoffman LaRoche (benzodiazepine) è stata risolta nel 2005 (comunicazione personale dell’avvocato del querelante, R. Boyd). Questo caso di omicidio riguarda una psicosi indotta dal trattamento.
Caso 8
LD, una madre di 31 anni, separata dal padre dei suoi gemelli di 3 anni nel 2001. Dopo una lunga battaglia per la custodia, ha iniziato a sperimentare episodi di vertigini, sudorazione, tremori, nausea e pressione al petto. Stava bene tra gli episodi, non ha sperimentato tendenze suicide, irritabilità o aggressività e ha continuato a prendersi cura dei suoi figli come prima, vivendo nella stessa casa di suo padre e della sua seconda moglie.
Leggendo una rivista, ha visto una pubblicità per “disturbo di panico” e ha riconosciuto molti dei sintomi descritti in essa. Ha contattato il suo medico di famiglia, ma non c’erano appuntamenti disponibili e invece ha visto l’infermiera. Le è stato dato un pacchetto iniziale gratuito di sertralina 25 mg e una prescrizione di alprazolam 0,5 mg due volte al giorno per iniziare immediatamente.
LD ha scoperto che i farmaci hanno fermato i suoi attacchi di panico, ma ha sperimentato una crescente tensione, irrequietezza e agitazione, che sono peggiorati quando la dose “starter pack” di sertralina è aumentata dopo una settimana da 25 a 50 mg/die. Altri effetti inaspettati furono che il suo precedente consumo moderato di alcol assumeva una qualità compulsiva, e divenne sempre più depressa e iniziò a pensare al suicidio. In un’occasione si è trovata nell’armadio con in mano la pistola di suo padre prima di “riprendersi” e rendersi conto di quello che stava facendo. Allarmata, ha cercato di vedere il suo medico, ma non era disponibile. Ha visto di nuovo l’infermiera, che l’ha cambiata dalla sertralina, che aveva preso per un mese, a una confezione iniziale di paroxetina 20 mg/giorno e ha consigliato di continuare l’alprazolam a 1 mg/giorno.
L’agitazione, l’irrequietezza, la depressione e le idee suicide di LD sono peggiorate. Due giorni dopo il passaggio alla paroxetina, afferma di aver preso il doppio della quantità prescritta di paroxetina e alprazolam, sperando che ciò potesse aiutare. Non è stato così. Beveva alcol e al telefono sembrava ubriaca. Affermando di non vedere alcun futuro per se stessa o per i suoi figli, ha sparato a entrambi alla testa poco prima del loro sonnellino pomeridiano. Ricorda che intendeva uccidersi anche lei, ma non lo fece immediatamente poiché notò che un figlio respirava ancora. Non volendo “lasciarlo indietro”, ha aspettato ma è svenuta dalla sua overdose di alprazolam e alcol, ed è stata scoperta profondamente addormentata con i suoi gemelli morti accanto a lei. I suoi livelli di alcol nel sangue e nelle urine mostravano una marcata intossicazione.
Gli avvocati dello stato della Florida hanno inizialmente cercato di far condannare LD per omicidio e condannato a morte, ma in seguito hanno abbandonato il perseguimento della pena di morte. La squadra di difesa ha sostenuto che LD non era colpevole a causa della pazzia temporanea causata dai farmaci da prescrizione forniti dall’infermiere. Prima del processo si è tenuta un’udienza “Frye” per valutare se le prove riguardanti l’acatisia indotta da SSRI, l’intossicazione involontaria da alcol, il suicidio e l’omicidio fossero ammissibili. Il giudice ha stabilito che potevano essere ammesse prove indicanti che l’acatisia era associata al trattamento con SSRI, ma che una relazione causale non poteva essere discussa. Con questa restrizione alla testimonianza della difesa, gli avvocati dello Stato hanno convinto la giuria che le droghe non avevano un ruolo causale negli omicidi. LD è stato condannato e condannato all’ergastolo senza possibilità di rilascio [47].
Caso 9
Secondo un rapporto forense indipendente compilato un anno dopo gli eventi per i quali è stato accusato CP nel novembre 2001, CP era un ragazzo di 12 anni, 5’2″, 95 libbre con un background familiare che comportava un considerevole dislocamento sociale. Nonostante le difficoltà della sua situazione sociale, non aveva precedenti di cure per disturbi nervosi, violenze o disturbi comportamentali. A seguito di una discussione con il padre alla fine di ottobre 2001, è stato ricoverato per sei giorni in un centro comportamentale dove è stato iniziato a prendere la paroxetina. Il suo comportamento è peggiorato ogni giorno con la paroxetina. Fu dimesso contro consiglio medico alle cure dei nonni, i quali, quando la sua paroxetina finì, lo portarono dal loro medico di base che gli prescrisse 50 mg di sertralina, aumentandola a 100 mg due giorni prima degli omicidi per i quali fu accusato CP .
Dopo la prescrizione di sertralina, CP è stato coinvolto in una serie di incidenti aggressivi a scuola, il primo mai registrato per lui, ed è stato riferito da familiari e membri della chiesa di essere irrequieto e parlare in modo insolitamente volubile. I parenti hanno notato una serie di comportamenti a rischio. Il giorno delle uccisioni, i suoi nonni gli avevano detto che non poteva prendere lo scuolabus a seguito di un episodio di aggressione nei confronti di uno degli altri bambini sull’autobus. Più tardi quella sera ha assistito alle prove del coro con i suoi nonni, che in risposta alle crescenti difficoltà lo avevano avvertito che avrebbe potuto essere restituito a suo padre.
Il rapporto forense indipendente sul caso rileva che CP ha detto che quella notte: “qualcosa mi ha detto di sparargli”. Inizialmente aveva riferito che si trattava di allucinazioni e poi ha detto che pensava che fossero i suoi pensieri. Quando gli è stato chiesto di descrivere in modo specifico come è stata l’esperienza, ha detto che era “come echi nella mia testa che dicono ‘uccidi, uccidi’, come qualcuno che grida in una grotta”. Secondo il rapporto forense, “Ha riferito che questo è iniziato ad accadere dopo essere andato a letto … Ha riferito che non aveva mai considerato di fare del male ai suoi nonni prima e questo era diverso da qualsiasi cosa avesse sperimentato in precedenza. Ha riferito che le voci provenivano da dentro la sua testa e lo hanno infastidito così tanto che si è alzato. Ha riferito che le voci sono continuate fino a quando non ha ucciso i suoi nonni. Ha riferito che non poteva controllare se stesso e riferì che gli echi si erano interrotti dopo aver sparato ai suoi nonni. Ha dato fuoco alla casa ma non ha saputo spiegare queste azioni dicendo che i pensieri sono appena spuntati ”. Poi ha preso un veicolo e ha iniziato a guidare, ma ha riferito che non aveva idea di dove stesse andando e che tutto sembrava un sogno. Ha ricordato di aver chiesto alla polizia dei suoi nonni dopo essere stato prelevato perché non era sicuro se fosse realmente accaduto o meno.
Questi eventi e il comportamento e la storia generale di CP hanno portato uno psichiatra infantile forense indipendente a diagnosticare la mania indotta da sostanze e il disturbo psicotico. Le accuse di duplice omicidio e incendio doloso sono state esaminate da un processo con giuria in un tribunale per adulti anziché in quello minorile. Nel processo di selezione della giuria, 32 dei 75 potenziali giurati hanno dichiarato che loro o qualcuno a loro correlato utilizzava o era stato su un antidepressivo. Court TV ha coperto il processo nella sua interezza. Sia l’accusa che la difesa hanno accettato fin dall’inizio che CP aveva sparato ai suoi nonni. La copertura mediatica si è concentrata pesantemente sulla questione del “” male “o” chimicamente costretto “?”
Nel febbraio 2005, dopo un processo di due settimane, una giuria dichiarò CP colpevole di omicidio e fu condannato a 30 anni di prigione [48]. Interrogato successivamente dai media, “Steven Platt, un impiegato contabile di 26 anni per un grossista di forniture elettriche, ha detto che il gruppo credeva che Christopher mostrasse effetti collaterali da Zoloft ma non riteneva fosse abbastanza grave da lasciarlo sfuggire alla responsabilità penale” [49]. Riassumendo alcuni dei punti in questione, il giudice Daniel Pieper ha dichiarato: “Non c’è caso in South Carolina che affronti l’intossicazione involontaria da farmaci da prescrizione … Sembra che tutto il sistema medico sia dalla sua parte se non puoi fare affidamento sul farmaci prescritti dal medico. Potrebbe potenzialmente costringerti a una situazione di impegno a vita se quel farmaco induce un effetto di cui non sei consapevole … C’è qualcosa di sconcertante in questo, anche se probabilmente qualcosa di natura legale che mi preoccupa ”[50]. Il verdetto è attualmente in appello presso la Corte Suprema della Carolina del Sud.
Ringraziamenti
Ringraziamo l’MHRA per i dati sulla frequenza delle segnalazioni di cartellino giallo di alcune reazioni avverse nel loro database.
Riferimenti
- Healy D (2004) Let them eat Prozac. New York: New York University Press. pp. 124–148.
- Pfizer Canada (2004 May 26) Stronger warning for SSRIs and other newer antidepressants regarding the potential for behavioural and emotional changes, including risk of self-harm.
- Pfizer (2005 February) Zoloft prescribing information.
- Medicines and Healthcare Products Regulatory Agency (2004) Report of the CSM expert working group on the safety of selective serotonin reuptake inhibitors.
- GlaxoSmithKline (2006) Paroxetine adult suicidality analysis: Major depressive disorder and non-major depressive disorder—Appendix2.
- Inman W, Kubota K, Pearce G, Wilton L (1993) P.E.M report number 6. Paroxetine. Pharmacoepidemiol Drug Saf 2: 393–422.
- Edwards JG, Inman WH, Wilton L, Pearce GL, Kubota K (1997) Drug safety monitoring of 12692 patients treated with fluoxetine. Hum Psychopharmacol 12: 127–137.
- Healy D (2000) Emergence of antidepressant induced suicidality. Prim Care Psychiatry 6: 23–28.
- Wagner KD, Ambrosini P, Rynn M, Wohlberg C, Yang R, et al. (2003) Efficacy of sertraline in the treatment of children and adolescents with major depressive disorder: Two randomized controlled trials. JAMA 290: 1033–1041.
- March JS, Biederman J, Wolkow R, Safferman A, Mardekian J, et al. (1998) Sertraline in children and adolescents with OCD: A multicenter randomized controlled trial. JAMA 280: 1752–1758.
- Kuslak V (2003 August 22) Letter to physicians. Wyeth Pharmaceuticals.
- Medicines and Healthcare Products Regulatory Agency (2006) Adverse drug reactions online information tracking: Drug analysis print.
- Pirmohamed M, Breckenridge AM, Kitteringham NR, Park BK (1998) Adverse drug reactions. BMJ 316: 1295–1298.
- Medawar C, Herxheimer A, Bell A, Jofre S (2002) Paroxetine, Panorama and user reporting of ADRs: Consumer intelligence matters in clinical practice and post-marketing drug surveillance. Int J Risk Saf Med 15: 161– 169.
- Medawar C, Herxheimer A (2003) A comparison of adverse drug reaction reports from professionals and users, relating to risk of dependence and suicidal behaviour with paroxetine. Int J Risk Saf Med 16: 3–17.
- Healy D, Aldred G (2005) Antidepressant drug use and the risk of suicide. Int Rev Psychiatry 17: 163–172.
- Healy D, Whitaker CJ (2003) Antidepressants and suicide: Risk-benefit conundrums. J Psychiatry Neurosci 28: 331–339.
- Healy D, Savage M (1998) Reserpine exhumed. Brit J Psychiatry 172: 376–378.
- Cunningham Owens DG (1999) A guide to the extrapyramidal side-effects of antipsychotic drugs. Cambridge: Cambridge University Press. 362 p.
- Duncan EJ, Adler LA, Stephanides M, Sanfilipo M, Angrist B (2000) Akathisia and exacerbation of psychopathology: A preliminary report. Clin Neuropharmacol 23: 169–173.
- American Psychiatric Association (2000) Diagnostic and statistical manual IV TR. Washington (D. C.): American Psychiatric Association.
- Lane RM (1998) SSRI-induced extrapyramidal side effects and akathisia: Implications for treatment. J Psychopharmacol 12: 192–214.
- Siris SG (1985) Three cases of akathisia and “acting out”. J Clin Psychiatry 46: 395–397.
- Herrera JN, Sramek JJ, Costa JF, Roy S, Heh CW, et al. (1988) High potency neuroleptics and violence in schizophrenia. J Nerv Ment Dis 176: 558–561.
- Schulte JR (1985) Homicide and suicide associated with akathisia and haloperidol. Am J Forensic Psychiatry 6: 3–7.
- Hoehn-Saric R, Lipsey JR, McLeod DR (1990) Apathy and indifference in patients on fluvoxamine and fluoxetine. J Clin Psychopharmacol 10: 343–345.
- Wilkinson D (1990) Loss of anxiety and increased aggression in a 15-year-old boy taking fluoxetine. J Psychopharmacol 13: 420.
- Garland EJ, Baerg EA (2001) Amotivational syndrome associated with selective serotonin reuptake inhibitors in children and adolescents. J Child Adolesc Psychopharmacol 11: 181–186.
- Barnhart WJ, Makela EH, Latocha MJ (2004) SSRI-induced apathy syndrome: A clinical review. J Psychiatr Pract 10: 196–199.
- Wilens TE, Biederman J, Kwon A, Chase R, Greenberg L, et al. (2003) A systematic chart review of the nature of psychiatric adverse events in children and adolescents treated with selective serotonin reuptake inhibitors. J Child Adolesc Psychopharmacol 13: 143–152.
- Preda A, MacLean RW, Mazure CM, Bowers MB (2001) Antidepressant associated mania and psychosis resulting in psychiatric admission. J Clin Psychiatry 62: 30–33.
- Nakra BR, Szwabo P, Grossberg GT (1989) Mania induced by fluoxetine. Am J Psychiatry 146: 1515–1516.
- Hersh CB, Sokol MS, Pfeffer C (1991) Transient psychosis with fluoxetine. J Am Acad Child Adolesc Psychiatry 30: 851–852.
- Stoll AL, Mayer PV, Kolbrener M, Goldstein E, Suplit B, et al. (1994) Antidepressant- associated mania: A controlled comparison with spontaneous mania. Am J Psychiatry 151: 1642–1645.
- Narayan M, Meckler L, Nelson JC (1995) Fluoxetine-induced delusions in psychotic depression. J Clin Psychiatry 56: 329.
- Alao A, Yolles JC, Armenta WC, Dewan MJ (1991) Somnambulism precipitated by selective serotonin-reuptake inhibitors. J Pharm Technol 15: 204–207.
- Kawashima T, Yamada S (2003) Paroxetine- induced somnambulism. J Clin Psychiatry 64: 483.
- Rampling D (1978) Aggression: A paradoxical response to tricyclic antidepressants. Am J Psychiatry 135: 117–118.
- United States District Court of Wyoming (2001) Tobin v. SmithKline Beecham Pharmaceuticals. Fed Suppl 164: 1278.
- New South Wales Supreme Court (2001) Regina v. Hawkins. NSWSC 420: paragraph 66.
- Supreme Court of Western Australia (2004) State of Western Australia and B, Sentence, Transcript of Proceedings, Perth, May 26, 2004. 67 of 2004.
- Mendelson WB (1994) Sleepwalking associated with zolpidem. J Clin Psychopharmacol 14: 150.
- Harazin J, Berigan TR (1999) Zolpidem tartrate and somnambulism. Mil Med 164: 669–670.
- Baonza MY, Garcia-Borra JMF, Majada AC, Gonzalez RS (2003) [Somnambulism associated with zolpidem.] [Article in Spanish] Aten Primaria 32: 438.
- Menkes DB (2000) Hypnosedatives and anxiolytics. In: Dukes MNG, Aronson JK, editors. Meyler’s side effects of drugs. 14th Edition. Amsterdam: Elsevier. pp. 121–138.
- Supreme Court of Mississippi (2002) Bennett v. Madakasira. So. 2d 821: 794.
- 7th Circuit Court of Florida for St. Johns County (2006) State of Florida v. Leslie Demeniuk. Case Number CF-01-930.ù
- (2005) State of South Carolina v. Christopher Frank Pittman. Case Number 04-GS-12-571.
- Springer J (2005 February 16) Jurors find teenager guilty of murdering his grandparents. Court TV News. Available: http:⁄⁄www.courttv. com/trials/pittman/021505_verdict_ctv.html. Accessed 1 August 2006
- (2005) State of South Carolina v. Christopher Frank Pittman. Case Number 04-GS-12-571. Trial transcript. pp. 2467– 2468.